- Benzodiazépine
-
 Pour les articles homonymes, voir BZD.
Pour les articles homonymes, voir BZD.Benzodiazépine 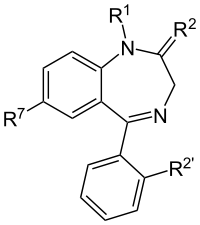
La structure principale des benzodiazeépines. Les labels "R" dénotent des chaînes latérales, donnant aux différentes benzodiazépines leur propriété unique. Général Nom IUPAC 5-fenil-1H-benzo[e][1,4]diazepin-2(3H)-ona PubChem Unités du SI & CNTP, sauf indication contraire. Les benzodiazépines (BZD) sont une classe de composés chimiques formés d'un cycle de diazépine fusionné avec un cycle de benzène. Elles forment une classe de médicaments psychotropes utilisés dans le traitement de l'anxiété, de l'insomnie, de l'agitation psychomotrice, des convulsions, des spasmes, ou dans le contexte d'un syndrome de sevrage alcoolique. Les benzodiazépines agissent sur les neurotransmetteurs des neurones du système nerveux central en augmentant leur activité inhibitrice. À cette fin, les benzodiazépines sont utilisées afin de provoquer un état de sédation ou pour leurs propriétés hypnotiques, anxiolytiques, antiépileptiques, amnésiantes et myorelaxantes.
L'usage à long terme (plus d'un mois)peut être problématique en raison de l'apparition d'une accoutumance (tolérance), d'une addiction (dépendance) et d'un syndrome de sevrage à l'arrêt de consommation. La prescription et la délivrance des hypnotiques et des anxiolytiques sont encadrées par des textes réglementaires généraux, dont l'article R.5132-14 du code de la Santé publique, relatifs à la législation des substances vénéneuses listées
La première formule médicamenteuse de la classe des benzodiazépines est apparue dans les années 1960. De nombreuses spécialités voient le jour dans les années 1970. Leur usage concurrence celui des barbituriques.
Sommaire
Mode d'action
Le GABA est un neurotransmetteur inhibiteur. En se fixant sur les récepteurs GABAA, il tempère l'activité des neurones du système nerveux central. En se fixant aux récepteurs GABAA, qui sont des canaux ioniques, le neurotransmetteur GABA ouvre les canaux pour permettre le passage d'ions chlorure. Les benzodiazépines présentent une structure moléculaire complémentaire au GABA. Scientifiquement, les benzodiazépines sont qualifiées de modulateurs allostériques positifs de la neurotransmission inhibitrice GABAergique. Les benzodiazépines agissent sur un site différent de celui du GABA et augmentent l'affinité de celui-ci pour son récepteur.
Pour une même quantité de GABA, la fréquence d'ouverture du canal ionique sera plus importante, ce qui permettra le passage de plus d'ions chlorures et de facto, une inhibition plus forte.
Représentants de cette famille
Le chef de file est le diazépam (Valium®), première benzodiazépine historique. Le tableau qui suit donne la liste des principales molécules benzodiazépines. Pour chaque molécule sont indiqués en outre : Le nom commercial de la ou des spécialités « francophones » utilisant cette molécule. Certaines molécules benzodiazépines sont disponibles sous forme générique ; le nom commercial est alors un couple molécule-laboratoire, par exemple Alprazolam-Alter® est un générique de la molécule alprazolam distribué par le laboratoire Alter® ; l'indication générique en début de la liste des spécialités signale l'existence d'un ou plusieurs génériques pour la molécule correspondante, indication suivie alors de la liste des autres spécialités non génériques. La durée de demi-vie[1] ; les différentes benzodiazépines ont des effets assez comparables, à ceci près que la durée d'action peut être très courte, quelques heures, ou relativement longue, plusieurs jours. Dans le premier cas, la molécule est en général utilisée comme hypnotique (somnifère), dans le second comme anxiolytique (tranquillisant). Mais la frontière entre ces deux classes ne peut être définie précisément.
L'usage le plus fréquent : H = Hypnotique, A = Anxiolytique, M = Myorelaxant et Ac = Anticonvulsivant.
Principales benzodiazépines Molécule Spécialités Demi-vie Usage Alprazolam Générique - Apotex® - Xanax® 6-12 h A Bromazépam Générique - Anxyrex® - Bartul® - Bromiden® - Lectopam®
Lexomil® - Lexotanil® - Quietiline®10-20 h A Chlordiazépoxide Librax® - Librium® 36-200 h (Antispasmodique) + A Clobazam Générique - Urbanyl® - Frisium® 8 h A Clonazépam Générique - Rivotril® 18-50 h Ac Clotiazépam Clozan® - Veratran® 4 h A Clorazépate Belseren® - Noctran® - Tranxène® - Tranxilium® 36-100 h A Diazépam Générique - Dialag® - E-Pam® - Novazam® - Paceum® - Valium®
Psychopax® - Stesolid® - Vivol®36-200 h A Estazolam Nuctalon® 10-24 h H Flunitrazépam Narcozep® - Rohypnol® 36-200 h H Loprazolam Havlane® 8-9 h H Lorazépam Générique - Ativan® - Loridem® - Serenase® - Temesta® 10-20 h A Lormétazépam Noctamide® 10-12 h H Midazolam Générique - Dormicum® - Hypnovel® - Versed® 2-6 h H Nitrazépam Générique - Imeson® - Mogadon® 15-38 h H Nordazépam Nordaz®
(hydroxylé, donne naissance à un autre métabolite actif, l'oxazépam)50-120h A Oxazépam Générique - Seresta® - Sigacalm® - Serax® 4-15 h A Prazépam Demetrin® - Lysanxia® - Serax®
(entièrement métabolisé en desméthyldiazépam ou nordazépam)36-200 h A Témazépam Générique - Euhypnos - Levanxol® - Normison® - Planum® - Restoril® 8-22 h H Tétrazépam Générique - Megavix® - Myolastan® - Panos® 3-26 h M Triazolam Générique - Halcion® 2 h H Substances assimilées
Les substances suivantes sont des analogues de benzodiazépines :
- clozapine (Leponex®), (Clozaril®) de la classe des dibenzodiazépines, antipsychotique atypique
- olanzapine (Zyprexa®), clotiazépam de la classe des thiénobenzodiazépines, antipsychotique atypique
- pirenzépine, antiulcéreux
Les substances suivantes ne sont pas des benzodiazépines, mais ont des effets similaires (benzo-like) :
- Médicamenteuses :
- Alcool
Il existe aussi des molécules expérimentales, issues de la famille des bêta-carbolines, qui, ayant l'action inverse sur les récepteurs GABA de type A, possèdent les effets opposés de ceux des benzodiazépines : anxiogènes (capables de déclencher des crises de panique) et facilitatrices de l'apprentissage dans certaines conditions chez les animaux. Elles présentent des risques très graves à doses fortes qui en interdisent l'utilisation chez l'être humain[3].
Indications
Les benzodiazépines sont un anesthésiant de l'état anxieux. L'état anxieux peut ne pas être pathologique en soi, c'est une réponse émotive et physiologique de l'organisme à une situation d'alerte en un sens très large. Lorsque l'anxiété devient envahissante et qu'elle entraîne de manière permanente ou discontinue une souffrance significative à l'individu, les symptômes qui en sont la conséquence peuvent être invalidants. Les benzodiazépines en anesthésiant cet état anxieux permettent soit de diminuer, soit de supprimer tout ou une partie de ces symptômes. Les benzodiazépines ne sont en aucune façon indiquées pour traiter les causes de l'anxiété.
L'usage des benzodiazépines comme « antidépresseur » est inadapté. Sur l'échelle simplifiée : état dépressif — état normal — état anxieux, les benzodiazépines se situent comme un correcteur d'un état anxieux et orientent donc plutôt vers l'état dépressif. Les benzodiazépines sont en particulier des « dépressants » (dépresseurs).
Les benzodiazépines sont parfois utilisées pour provoquer une amnésie lors de procédures traumatisantes (par exemple cardioversions, intubations, explorations fonctionnelles, actes chirurgicaux). Elles sont également utilisées pour le traitement des crises convulsives, comme celles rencontrées lors de crises d'épilepsie. C'est le cas du diazépam (Valium®) ou du clonazépam (Rivotril®). Ce dernier a d'ailleurs pour seule indication officielle le traitement de l'épilepsie ou les crises focales, bien qu'il soit très souvent prescrit pour les troubles du sommeil ou pour potentialiser l'effet d'un neuroleptique en association[4],[5].
Les benzodiazépines sont quelques fois détournées pour leurs effets myorelaxants par des tireurs d'élite. L'effet myorelaxant est souvent recherché pour traiter certaines douleurs faisant intervenir une contracture musculaire comme le torticolis ou la lombalgie. Est utilisé alors préférentiellement le tétrazépam.
Les posologies varient considérablement d'une benzodiazépine à l'autre, et il n'est donc pas possible de transposer directement l'utilisation d'une dose de benzodiazépine à une autre.
Effets secondaires
Les effets secondaires communs aux benzodiazépines peuvent notamment inclure, de manières physiologiques : somnolence, syndrome confusionnel entraînant un risque de chute ou d'accident, ataxie, troubles de la mémoire ou de la concentration, coma, perturbation des cycles du sommeil en supprimant le sommeil lent, le sommeil paradoxal et les rêves, accoutumance (tolérance), syndrome de sevrage à l'arrêt de la consommation, insuffisance respiratoire (lorsqu'elles sont administrées par voie intraveineuse rapide et à fortes doses) et hypotonie des muscles et de la gorge pouvant entraîner une gêne de la respiration ou un risque de fausse route.
D'autres symptômes, cette fois psychologiques et psychiques, incluent : addiction (dépendance), changements de personnalité[6] ou état dépressif en usage à long terme et effet paradoxal (les benzodiazépines prescrites à long terme peuvent paradoxalement provoquer une dépression, de l’anxiété et de l’insomnie). La prise de benzodiazépines à demi-vie courte expose l'individu au risque de voir son anxiété accrue, dans la mesure où elle peut rapidement souffrir de manque entre les prises.
Les effets secondaires des benzodiazépines peuvent être liés à la démence ou à des pseudo-symptômes d'Alzheimer.
Réactions paradoxales
Les réactions paradoxales touchent environ 5 % des individus traités[6]. Ces réactions peuvent aggraver l'épilepsie chez les individus atteints de ce trouble[7] et font apparaitre ou également aggraver[8] des symptômes incluant insomnie, anxiété (trouble panique et trouble d’anxiété généralisée), nervosité / agitation, phobies (agoraphobie, phobie sociale, peurs irrationnelles), état hypomaniaque, excitation (hyperactivité), agressivité (hostilité, rage irrationnelle), spasmes musculaires (du syndrome des jambes / bras qui bougent tous seuls (restless leg syndrome), de tremblements) et cauchemars, rêves très mouvementés.
Dépendance et tolérance
L'usage des benzodiazépines est délicat du fait des risques de dépendance et tolérance. L'installation de la dépendance et/ou de la tolérance est très variable d'un individu à l'autre. La tolérance est l'autre facteur principal de l'aggravation de l'anxiété ou de l'insomnie sous benzodiazépines. La tolérance est le mécanisme suivant lequel le cerveau s'habitue à l'effet de la drogue, ce qui conduit le patient à augmenter les doses pour obtenir l'effet initial.
L'arrêt d'un traitement par benzodiazépines est progressif et sous surveillance médicale.
Syndrome prolongé de sevrage
Le syndrome prolongé de sevrage peut être observé chez des individus arrêtant de façon brève la consommation de benzodiazépines. Le syndrome prolongé de sevrage aux benzodiazépines est une maladie iatrogénique. Le sevrage brutal est proscrit en raison de la nécessité éthique de prévenir ou d'atténuer les symptômes de sevrage, en particulier dans les dépendances à fortes doses, qui souvent intenses, peuvent mettre en jeu le pronostic vital. La fréquence d'apparition d'un syndrome de sevrage chez les consommateurs chroniques de benzodiazépines se situe entre 15 et 26 %, mais les fréquences augmentent avec l'ancienneté du traitement (autour de 80 % pour des traitements supérieurs à 3 ans)[9]. Les symptômes de sevrage comprennent angoisse et anxiété, insomnie, nervosité, irritabilité, syndrome de panique, agoraphobie, insomnie, douleurs musculaires, troubles du système digestif en particulier troubles intestinaux, divers symptômes sensoriels et moteurs, ainsi que des troubles de la mémoire et des troubles cognitifs[10]. La durée du sevrage est variable selon les individus. Il s'effectue via une diminution progressive de la dose de benzodiazépine administrée quotidiennement. Les anglo-saxons mettent en place des groupes « Tranx », comparables aux groupes de soutien aux alcooliques ou aux toxicomanes. Chez 10 à 15 % des patients, les manifestations de sevrage ne disparaissent qu’après plusieurs mois, voire plusieurs années[11].
Selon le professeur Malcolm Lader[12] : « Certains de ces groupes de victimes des tranquillisants peuvent documenter sur des personnes qui ont encore des symptômes de sevrage dix ans après l'arrêt. ». Il ajoute également que 5 % des patients à qui des benzodiazépines ont été prescrites réagissent par des réactions psychiques appelées « paradoxales »[6].
Les études anglosaxones montrent[réf. nécessaire] qu'environ 50 % des patients dépendants aux benzodiazépines retrouvent leur santé après sevrage. Environ 25 % constatent un bénéfice très substantiel après sevrage, bien que certaines séquelles presque toujours psychologiques ou neurologiques restent plus ou moins présentes. La corrélation entre la durée du traitement et l'apparition de symptômes de sevrage serait forte[réf. nécessaire]. Les américains déconseillent une prescription sur une durée de plus d'un mois. En France, une benzodiazépine ne devrait pas être prescrite plus de trois mois[13]. L’utilisation régulière de benzodiazépine n’est plus efficace après quelques semaines à quelques mois[10].
Le professeur Édouard Zarifian déplore le fait que ces médicaments soient « distribués aux usagers qui ne sont pas forcément tous atteints de maladie psychiatrique, n'importe quand, n'importe comment et pour n'importe quoi ». Selon lui, les responsables de cette situation en France sont les médecins[14].
D'après les associations[Lesquelles ?], 73 % des anciens utilisateurs de benzodiazépines passe par une dépendance à l'alcool lors de leurs sevrages, c'est ce que l'on peut appeler de l'alcoolisme iatrogène ou dépendance croisée entre l'alcool et les benzodiazépines.
Intoxication et toxicité
Une intoxication aux benzodiazépines provoque une dépression respiratoire plus ou moins prononcée. Celle-ci est antagonisable avec le flumazénil (Anexate®). Leur utilisation est préférée aux barbituriques, à la méthaqualone ou aux anesthésiques halogénés grâce à l'existence de cet antidote.
Une étude de 1996[15] concernant le flunitrazépam arrive aux conclusions suivantes : « le Rohypnol® est une drogue dure, succédané de l'héroïne et un amnésiant puissant. Ce produit est dangereux par son pouvoir amnésiant et désinhibant. Ce produit n'a plus de place en thérapeutique. ». Une autre étude commandée par le gouvernement britannique en 2006[16] a classé les benzodiazépines au septième rang des drogues les plus dangereuses.
Statut légal
Bien que toutes les benzodiazépines soient inscrites sur la liste I des médicaments, seules les boîtes de tranxène 20 mg (pas le 10 mg) et de rohypnol 1 mg suivent les modalités de délivrance des stupéfiants (déconditionnement, délai de présentation...) bien que ces substances ne soient pas des stupéfiants[17]. La réglementation française concernant les hypnotiques et les tranquillisants[18] repose sur l'arrêté du 7 octobre 1991[19] fixant la liste des substances de la liste I des substances vénéneuses à propriétés hypnotiques et/ou anxiolytiques dont la durée de prescription est réduite.
Aux États-Unis, le flunitrazépam (Rohypnol®) et le bromazépam (Lectopan®) sont des stupéfiants et ne sont pas disponibles.
En Belgique, la délivrance de benzodiazépines est soumise à ordonnance. Le flunitrazépam (Rohypnol®) est une substance réglementée assimilée aux stupéfiants. Seule la forme à 1 mg est encore autorisée (celle à 2 mg est interdite). En Suisse, les préparations à base de benzodiazépines ne sont délivrées que sur ordonnance. Le flunitrazépam (Rohypnol®) est une substance réglementée. Seule la forme à 1 mg est encore autorisée.
Historique
 Structure moléculaire de la chlordiazépoxide, la première benzodiazépine commercialisée en 1960.
Structure moléculaire de la chlordiazépoxide, la première benzodiazépine commercialisée en 1960.
Dans le milieu des années 1950, Leo Sternbach, pharmacologue émigré durant la seconde guerre mondiale, et travaillant pour Hoffmann-La Roche sur des dérivés de la quinoline en vue de production de colorants, synthétise la première benzodiazépine : le chlordiazépoxide (librium). La plupart des nombreuses molécules obtenues lors de ce programme de recherche s'étant révélées sans activité pharmacologique, Leo Sternbach décide d'abandonner l'expérimentation de ces produits. Cependant, l'un de ses élèves, Earl Reader, soumet ces molécules à des tests. C'est dans ce contexte que Lowell Randall mit en évidence, en avril 1957, ses propriétés sédatives, myorelaxantes, anticonvulsivantes et souligne d'emblée son efficacité et une bonne tolérance in vivo. Un brevet fut déposé en mai 1958 pour un médicament qui allait devenir l'un des immenses succès commerciaux dans toute l'histoire de l'industrie pharmaceutique : le Librium® (chlordiazépoxyde)[20],[21]. La chlordiazépoxide et le diazépam furent commercialisé par Hoffmann–La Roche sous le nom commercial de Valium en 1963, et furent les deux médicaments les plus vendus. L'intronisation des benzodiazépines a conduite au déclin des prescriptions de barbituriques, et ont, dans les années 1970, remplacé de loin les anciens médicaments par des médicaments sédatives et hypnotiques[22].
Dans les années qui suivirent, d'autres benzodiazépines furent commercialisées telles que le diazépam (Valium®) en 1963, le clorazépate (Tranxène®), le Lorazépam(temesta®), l'oxazépam (Seresta®) ou encore le bromazépam (Lexomil®). Des comportements impulsifs, comme par exemple, le chapardage ou autres infractions à la loi, font également partie des réactions "paradoxales" aux benzodiazépines et ont déjà été répertoriées dans la littérature, au début des années 1960, lors de l'arrivée des premiers benzodiazépines[6]. Ces nouveaux groupes de médicaments ont fait grandir l'optimisme dans la profession clinique, mais ont rapidement suggérés quelques controverses ; en particulier, le risque de dépendance a été perçu durant les années 1980.
Concernant les traitements contre l'insomnie, les benzodiazépines sont devenues moins utilisées que les nonbenzodiazépines, ce qui inclut zolpidem, zaleplon et eszopiclone[23].
Références
- Selon données du répertoire Biam
- zolpidem, Répertoire Biam, janvier 2005]
- G. Chapouthier, P.Venault, Trends Pharmacol. Sci., 2001, 22(10), 491-493 ; G.Chapouthier, P. Venault, Medicin. Chemistry Reviews online, 2004, 1, 91-99
- Fiche clonazépam, Répertoire Biam, novembre 2009
- Rivotril, indications, effets secondaires, CHU Rouen, novembre 2002
- Les effets secondaires des benzodiazépines sur Benzodiazépine. Consulté le 4 octobre 2011
- (en) Benzodiazepines in epilepsy: pharmacology and pharmacokinetics, vol. 118, août 2008, 69–86 p.
- Benzodiazépines, Fédération française de Psychiatrie/INSERM
- Rapport sur le bon usage des médicaments psychotropes, Office parlementaire d'évaluation des politiques de santé, Assemblée Nationale, juin 2006
- Usage rationnel des benzodiazépines, CPIB, octobre 2002
- (en) Protracetd withdrawal symptoms, Heather Ashton, 2004
- benzo.org.uk : Professor Malcolm H Lader : CV & Quotations
- Sécurité d’emploi des benzodiazépines et produits apparentés. Agence française de sécurité sanitaire des produits de santé : « Respecter la durée de prescription. Elle doit être aussi brève que possible, notamment : de huit à douze semaines dans les troubles anxieux, réduction de posologie comprise, de deux à cinq jours en cas d'insomnie occasionnelle et deux ou trois semaines en cas d'insomnie transitoire. »
- La France, médaille d'or des pilules du bonheur, Le Nouvel Observateur, septembre 1996
- Le Rohypnol, une drogue dure amnésiante, Université libre de Belgique, 1998
- (en) Drugs: the real deal, The Independent, 2006
- Ordre des pharmaciens
- Réglementation française concernant les hypnotiques et les tranquillisants, Agence médicale
- Arrêté du 7 Octobre 1991 relatif à la prescription des hypnotiques et anxiolytiques
- (en) Sternbach LH, The benzodiazepine story, vol. 22, 1979, 1–7 p.
- (en) Miller NS, Gold MS, Benzodiazepines: reconsidered, vol. 8, 1990, 67–84 p.
- (en) Shorter E, A Historical Dictionary of Psychiatry, Oxford University Press, 2005, 41–2 p. (ISBN 0-19-517668-5)
- (en) [New hypnotics: perspectives from sleep physiology], vol. 18, Juil-Août 2007, 294–9 p.
Annexes
Articles connexes
- Addiction
- Médicament psychotrope
- Prescription de médicaments
- Surconsommation de médicaments
- Surprescription
Bibliographie
- Di Porritt & Di Russell. The accidental addict; sleeping pills and tranquillisers that make you sick. Pan Australia, 1984.
- M. Le Bellec, Ch. Bismuth, G. Lagier, S. Dally. Syndrome de sevrage sévère après arrêt des benzodiazépines. Thérapie, 1980, vol. 35, p. 113-118. --- Peut-être (?) le premier cas signalé par des professionnels français de graves syndromes de sevrage ; en particulier deux cas de coma stade 2.
- Heather Ashton. Benzodiazepine Withdrawal: outcome in 50 patients. British Journal of Addiction, 1987, vol.82, p. 665-671.
- Michel Bourin. Les benzodiazépines ; de la pharmacocinétique à la dépendance. Ellipses, 1989.
- A. Pelissolo, J.-C. Bisserbe. Dépendance aux benzodiazépines ; aspects cliniques et biologiques. L'Encéphale, 1994, vol. XX, p. 147-157.
- A. Pelissolo : « Bien se soigner avec les médicaments psy ». Odile Jacob, 2005.
Liens externes
- Professeure Heather Ashton, École de neurosciences (Division de Psychiatrie de l'Infirmerie royale Victoria de Newcastle (Royaume-Uni / Angleterre) 1999-2009 Les Benzodiazépines: Comment agissent-elles et comment s'en sevrer? (http://www.benzo.org.uk/freman/bzcha01.htm] avec un rapport plus complet à la page : http://www.benzo.org.uk/freman/index.htm
Wikimedia Foundation. 2010.
