- Maladie de Crohn
-
Classification internationale
des maladiesCIM-10 : K50 La maladie de Crohn est une maladie inflammatoire chronique intestinale (MICI). Elle peut atteindre une ou plusieurs parties du tube digestif (préférentiellement le colon, une partie du grêle et/ou l'anus). C’est une maladie évoluant par poussées, alternant avec des phases dites de rémission (c'est-à-dire de disparition des signes cliniques de la maladie).
Sommaire
Historique
La maladie a été décrite précisément en 1932 aux États-Unis par le Dr Burrill Bernard Crohn (1884-1983), chirurgien digestif au Mount Sinai Hospital[1] de New York.
En 1993 est décrite une souris présentant une mutation sur le gène de l'interleukine-2 et qui a des manifestations digestives proches de la maladie de Crohn[2], en faisant le premier modèle animal de la maladie.
Épidémiologie
La maladie de Crohn est une maladie rare : son incidence est d'environ 6 cas par an et pour 100 000 personnes et sa prévalence d'environ 140 pour 100 000[3]. On estime à 60 000 le nombre de patients touchés en France en 2005. Elle touche plus souvent les adolescents et les jeunes adultes : la majorité des cas sont diagnostiqués entre 15 et 40 ans. Toutefois, les jeunes enfants et les personnes âgées peuvent également en être atteints.
Le coût économique est important puisqu'il est estimé à près de 3 milliards d'euros par an en Grande-Bretagne, pays qui compte 90 000 patients atteints par cette maladie[4].
Causes
Les causes de la maladie sont encore inconnues même si certains facteurs sont privilégiés : facteurs immunologiques, génétiques, environnementaux[5].
Il semble de plus en plus clair que l'inflammation est de nature auto-immune (c’est-à-dire un dysfonctionnement du système immunitaire qui ne reconnaît plus certaines cellules appartenant pourtant à l’organisme). Il est de plus en plus probable qu'une telle réaction soit déclenchée par un agent infectieux.
La maladie de Crohn n’est pas héréditaire, mais il existe des facteurs génétiques de prédisposition à la maladie. Ces facteurs génétiques sont généralement associés à d’autres facteurs de risque pouvant déclencher la maladie. Le risque de transmettre la maladie à son enfant est multiplié par 10 à 15 si un parent est affecté (toutefois, il s'agit d'un risque relatif par rapport à une population non atteinte, le risque absolu reste limité). Les dernières hypothèses (en 2007) évoquent qu'il existe au moins 32 facteurs de risque génétique[6] (plusieurs gènes potentiellement responsables ont été identifiés notamment NOD2 (CARD15)). En 2011, selon l'INSERM, les variations de près de 70 gènes pourraient être en cause et notamment certains par effet indirect ; les mutations du gène IRGM seraient responsables d'une augmentation du nombre des bactéries intestinales qui induirait une inflammation chronique[7].
Le microbiote intestinal de patients atteints de la maladie de Crohn montre une modification du rapport Firmicutes/Bacteroidetes, avec un rapport qui s’échelonne de 1/1 à 3/1 au lieu de 10/1 chez le sujet sain. On constate un déficit marqué du groupe Firmicutes, à la fois en nombre d’espèces et en proportion[8].
Les facteurs environnementaux peuvent accroitre le risque de développer la maladie. Le mode de vie occidental des pays industrialisés est associé au risque de développer la maladie. Le tabagisme actif double le risque d’apparition de la maladie surtout chez les femmes. L’arrêt est très fortement conseillé lorsque la maladie est détectée.
Il s'agit d'une maladie multifactorielle au même titre que la rectocolite hémorragique ou la polyarthrite rhumatoïde, autres maladies proches.
Symptômes
Les symptômes de la maladie de Crohn se manifestent lors des poussées. Les poussées alternent avec les phases de rémission. Les principaux symptômes lors des poussées sont des douleurs abdominales, qui s’accentuent après les repas et des diarrhées chroniques. On observe souvent une perte de poids (par malabsorption). Il n'est pas rare que les poussées soient accompagnées d'un peu de fièvre. La fatigue est un symptôme persistant.
Les symptômes varient aussi en fonction de la localisation des lésions. La maladie de Crohn peut toucher toutes les parties du tube digestif mais 3 zones sont particulièrement atteintes : la partie terminale de l’intestin grêle (l’iléon), le colon et l'anus [9].
Certains symptômes peuvent se manifester hors du système digestif. Pour 15% des patients, il peut y avoir une atteinte aux niveaux des articulations, de la peau (érythèmes et aphtes), des yeux et d’autres affectations telles que la pancréatite ou les thromboses veineuses.On utilise un indice d'activité pour savoir si la maladie est en poussée ou non, c'est l'indice de BEST[10] (CDAI pour les anglo-saxons). Cet indice permet de classer la maladie suivant 4 stades : maladie de Crohn inactive, poussées minimes à modérées, poussées plus sévères et poussées très sévères. On évalue l’indice suivant un questionnaire qui permettra d’obtenir un score qui désignera le stade de la maladie.
Diagnostic
Endoscopie
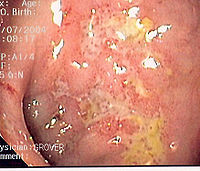
La visualisation directe des lésions par coloscopie est capitale pour affirmer le diagnostic. Les atteintes sont en général diffuses et discontinues, les contours flous. Les zones touchées sont typiquement le côlon et les derniers centimètres de l'iléon (On parle alors d' « iléite de Crohn »). Les lésions rencontrées sont des ulcérations, souvent aphtoïdes ou profondes. Elles peuvent se présenter sous forme de véritables fissures dans la muqueuse.
Dans les biopsies de muqueuse digestive, la présence d'un granulome epithélioïde est un argument fort en faveur du diagnostic de la maladie (œdème et infiltrat lympho-plasmocytaire, ulcérations larges et fissulaires, abcès cryptiques).
Vidéocapsule
La vidéocapsule est une petite caméra vidéo que les patients avalent et qui enregistre les images du tube digestif. Son principal atout est de pouvoir visualiser l'intestin grêle qui est inaccessible à l'endoscopie.
Entéroscopie
On peut également explorer l'intestin grêle à l'aide d'un entéroscope (double ballon ou simple ballon). Il s'agit d'un endoscope plus long qu'un coloscope dont la progression est facilitée par un surtube à ballon gonflable. Son intérêt par rapport à la vidéocapsule réside dans la possibilité d'intervenir sur la lésion et d'avoir une bonne précision quant à la localisation.
Radiologie
L'absorption d'un liquide radio-opaque permet de visualiser le tube digestif. Cet examen est utile pour observer les zones non visibles par endoscopie (en particulier l'intestin grêle). Elle permet de détecter d'éventuelles sténoses (rétrécissements), fistule, mais il est à éviter dans les poussées sévères.
Le scanner peut aider au diagnostic, particulièrement s'il existe des fistules.
Diagnostic différentiel
Le diagnostic différentiel est difficile à faire car la maladie peut avoir, à tort, été étiquetée comme un trouble fonctionnel digestif intestinal, appelé également côlon irritable.
On peut confondre facilement une rectocolite hémorragique (ne touchant que le côlon) et une maladie de Crohn (pouvant toucher tout le tube digestif), toutes deux des formes de maladies inflammatoires chroniques intestinales.
Le diagnostic peut ne pas être porté avec certitude entre ces deux entités lors des premières poussées, on parle alors de colite indéterminée. Dans la plupart des cas, l'évolution de la maladie et de ses signes cliniques permet, après plusieurs mois ou années, de finir par déterminer avec précision la maladie concernée et donc d'adapter au mieux la stratégie thérapeutique. Il arrive cependant que la colite reste indéterminée, le débat actuel étant de savoir si la cause n'est pas une troisième entité des maladies inflammatoires chroniques intestinales.
Certaines colites infectieuses peuvent aussi présenter un tableau trompeur.
Complications
- Occlusion ou sub-occlusion intestinale
- Les fistules : interne et externe
- Les abcès
- La perforation du grêle
- La colectasie aigüe
- Dégénérescence maligne
À court terme
On craint surtout les sténoses, fissures, fistules ou perforations, une colectasie (dilatation toxique du côlon) ou une colite grave (poussée très sévère d'emblée).
Risques à long terme
Il existe, après dix ans d'évolution, une majoration du risque de cancer colorectal. Ce risque est surtout important en cas d'atteinte étendue et nécessite une surveillance régulière par coloscopie.
Traitement
Les causes de la maladie de Crohn restant inconnues, il n’existe aucun traitement permettant d’en guérir. Le traitement médical repose sur la réduction de l'inflammation[11]. Le traitement est basé sur deux principes. Le premier consiste à traiter le malade au cours des poussées. C’est ce que l’on appelle le traitement d’attaque. Le second principe est la prévention des rechutes. C’est le traitement d’entretien qui permet de prolonger au maximum les périodes de rémission de la maladie.
La sécurité sociale française classe la maladie de Crohn en tant qu’affection longue durée (ALD) exonérante. Elle est donc prise en charge à 100%[12].
Traitement des poussées
Le traitement d’attaque consiste à limiter les symptômes de la maladie, comme les diarrhées ou les douleurs abdominales pouvant survenir au cours des poussées.
Le traitement initial est la plupart du temps prescrit par le gastro-entérologue. Le médecin traitant participe au suivi du traitement et à la surveillance des éventuelles complications[13].
Le choix du traitement sera fait en premier lieu en fonction de l’intensité des poussées (épisodes aigus légers, modérés, sévères…) et de leur localisation. Le traitement est donc individualisé, patient par patient. Il y a quatre groupes de médicaments pouvant être utilisés en cas de poussées. Ce sont les dérivés aminosalicylés, la corticothérapie, les immunosuppresseurs d'action rapide et les anti-TNF-alpha[10],[14],[15].
Les aminosalicylés, tels que le 5-ASA (pour acide 5-aminosalicylique), exercent une action anti-inflammatoire sur la muqueuses intestinale. Ils sont généralement administrés pour traiter des poussées légères dans le cas où les lésions sont limitées à l’iléon ou au colon. L’efficacité des aminosalicylés est réduite dans cette maladie mais ces produits sont généralement très bien tolérés. La fonction rénale est à surveiller en cas de traitement prolongé.
Pour les poussées d’intensité moyenne à sévère, on utilise principalement des corticoïdes. Ce traitement permet une amélioration rapide des symptômes. En France, la posologie la plus fréquemment administrée est de 1 mg/kg/j d’équivalent prednisolone par voie orale pendant 3 à 7 semaines. Cette dose est ensuite diminuée par paliers progressifs jusqu’à un arrêt total. Au cours de cette décroissance, 20% à 30% des patients ne peuvent pas être sevrés totalement de leur corticothérapie sans que l’on observe une reprise évolutive de la maladie, immédiatement ou dans les trois mois. Ce sont des patients ayant une forme dite corticodépendante de la maladie de Crohn chez qui il faudra introduire un traitement immunosuppresseur par Azathioprine.
Un immunosuppresseur d’action rapide peut également être utilisé pour traiter les poussées sévères à l’hôpital. Le médicament principalement utilisé dans ce cas est la ciclosporine. Elle permet, dans certains cas, d’éviter la chirurgie.
En cas d’échec ou de contre indication au traitement habituel des poussées modérées à sévères ou en cas d’échec du traitement des fistules, il existe maintenant l’option du traitement par Anti-TNF-alpha.
Les anti-TNF-alpha sont des immunomodulateurs sélectifs[15]. Ils bloquent l’expression des TNF-alpha, qui sont de puissants médiateurs de l’inflammation et de la nécrose tissulaire. Les principaux médicaments sont l’infliximab et l’adalimumab. L’infliximab. L’infliximab s’administre en perfusion, uniquement en usage hospitalier. L’adalimumab se présente sous forme de stylo permettant les injections à domicile. Le traitement par anti-TNFα permet généralement une amélioration des symptômes en quelques semaines. S’il n’y a pas d’amélioration au bout de 12 semaines de traitement, celui-ci doit être arrêté. Ce traitement impose une surveillance accrue du risque d’infection. Cette vigilance vis-à-vis des infections doit être maintenue dans les 6 mois suivant l’arrêt du traitement. Il ne faut pas administrer de vaccins vivants chez un patient traité par anti-TNFα tandis que la vaccination annuelle contre la grippe est recommandée. Il est préconisé d’adopter une contraception efficace durant la durée du traitement et jusqu’à 6 mois après son arrêt.
Traitement d'entretien
Le traitement d’entretien a pour but de prévenir les rechutes. C’est le traitement prescrit durant les périodes de rémission, c’est-à-dire les périodes durant lesquelles le patient ne ressentira plus les symptômes de la maladie (disparition des douleurs notamment). Cette période sans symptôme n’est pas synonyme de guérison. Il est donc important pour le patient de poursuivre son traitement afin de pouvoir retarder au maximum la réapparition des poussées et maintenir une qualité de vie convenable. Le traitement d’entretien permet également de diminuer les complications[11].
Les aminosalicylés ont une efficacité limitée en traitement d’entretien[14].
Les immunosuppresseurs (sélectifs ou d’action lente) sont les traitements de choix durant la phase d’entretien. Les 2 produits les plus fréquemment utilisés sont l'azathioprine (immunosuppresseur, un analogue des purines) et l'infliximab[16], ou l’adalimumab. L’azathioprine reste le traitement de référence. Les anti-TNF-alpha (Infliximab et Adalimumab) sont de plus en plus fréquemment utilisés. Ces derniers semblent plus efficaces encore lorsqu’ils sont associés avec l’azathioprine[17]. L'utilisation de certaines souches de probiotiques présente des pistes prometteuses[18][19]. Elles ne semblent pas cependant présenter toutes le même intérêt thérapeutique[20].
Chirurgie
Elle était la règle auparavant mais son indication décroît régulièrement[21].
Les interventions chirurgicales sont pratiquées essentiellement chez les patients pour lesquels le traitement médical se révèle inefficace ou dans le cas de certaines complications[11]. L’opération chirurgicale ne permet pas de guérir définitivement la maladie.
Il s’agit principalement de retirer les lésions inflammatoires. Cependant, ces opérations ne doivent concerner que les zones touchées résistantes aux traitements médicaux afin d’épargner au maximum l’intestin du patient. En effet, celui-ci est régulièrement éprouvé par les poussées de la maladie[13]. L’opération consiste en une ablation de la partie lésée de l’intestin suivie d’une suture entre les deux portions saines restantes. Cette opération peut nécessiter la mise en place d’une stomie intestinale (ou « anus artificiel »), le plus souvent provisoire. Après 10 ans d’évolution de la maladie, on peut considérer que plus de un malade sur deux a subi un acte chirurgical.
Régime alimentaire
Lors des poussées, un régime sans fibres (fruits, légumes, céréales) est généralement mis en place afin de ne pas aggraver les symptômes (diarrhée, douleur…). Il est important de boire suffisamment afin de compenser les pertes en eau dues aux diarrhées. Dès que l’état de santé s’améliore (rémission), il est conseillé d'arrêter ce régime. En dehors des poussées, il est important de conserver une alimentation la plus équilibrée et la plus variée possible. En effet, cela pourrait prévenir la dénutrition et les carences vues chez certains patients. Les fruits et légumes doivent être réintégrés dans l’alimentation [14].
Le régime en glucides spécifiques semble procurer pour certains patients, une nette amélioration des symptômes.[réf. nécessaire]
La maladie et le tabac
L'arrêt définitif de toute consommation de tabac est très fortement conseillé[22],[23]. Il semble que la réaction au tabac soit un indice permettant de distinguer une maladie de Crohn d'une rectocolite hémorragique. Dans le cas d'une maladie de Crohn, l'arrêt de la consommation de tabac suscite une rémission des symptômes. Dans le cas d'une rectocolite, l'arrêt du tabac tendrait à aggraver les symptômes[24]. La maladie de Crohn est donc tout à fait incompatible avec la consommation de tabac, d'autant que celle-ci aggrave, en plus de la fatigue générale suscitée par la maladie, les symptômes et les risques qui y sont liés.
Personnalités atteintes de la maladie de Crohn
- peut-être le roi Alfred le Grand de Wessex (871-899)[25].
- Jean-Eudes Demaret[26].
- Shannen Doherty[27]
- Anastacia Newkirk[28],[29]
- Mike McCready[30]
- Alexander Noyes[31]
- Mark Millar[32]
- Louis XIII (France) [33]
- Dwight D. Eisenhower
- Beth Orton
- Mary Ann Mobley[34]
- George Steele
Divers
Les dernières recommandations européennes concernant le diagnostic et le traitement de la maladie ont été publiées en 2006[35]. Les recommandations de la Société Américaine de Gastroentérologie datent de 2007[36].
Notes et références
- Crohn BB, Ginzburg L, Oppenheimer GD, Regional ileitis, a pathologic and clinical entity, JAMA, 1932;99:1323-1329
- Sadlack B, Merz H, Schorle H, Schimpl A, Feller AC, Horak I, Ulcerative colitis-like disease in mice with a disrupted interleukin-2 gene, Cell, 1993;75(2):253-261
- Loftus EV Jr, Clinical epidemiology of inflammatory bowel disease: incidence, prevalence, and environmental influences, Gastroenterology, 2004;126:1504-17
- Bassi A, Dodd S, Williamson P, Bodger K, Cost of illness of inflammatory bowel disease in the UK: a single centre retrospective study, Gut, 2004;53:1471-8
- PasseportSanté.net, Fiche Complète : la Maladie de Crohn",2008
- Wellcome Trust Case Control Consortium, Genome-wide association study of 14,000 cases of seven common diseases and 3,000 shared controls, Nature, 2007;447:661-678
- Les mutations silencieuses et leur rôle dans la maladie de Crohn
- http://www.ifn.asso.fr/presse/petit-dej-ifn-04-09-microbiote-doc-%5Bmode-compatibilite%5D.pdf
- La maladie de Crohn : définition [1]
- Maladie de Crohn, [2] La Maladie de Crohn, Le Moniteur des Pharmacies, cahier II du numéro 2648, 28 octobre 2006, Qu'est-ce que la Maladie de Crohn ?
- Haute Autorité de Santé, La prise en charge de votre maladie de Crohn, [3]
- L'Assurance Maladie en ligne : combien serez-vous remboursé en cas d'ALD ? [4]
- Haute Autorité de Santé, La maladie de Crohn, [5]
- Maladie de Crohn, [6] Les MICI, Le Moniteur des Pharmacies, cahier II du numéro 2797, 10 octobre 2009, Comment traiter les MICI ?
- Parcours bon usage anti-TNFα, Guide à l'usage des professionnels de santé confrontés à des patients traités par anti-TNFα, Abbott France
- Akobeng AK, Review article: the evidence base for interventions used to maintain remission in Crohn’s disease, Aliment Pharmacol Ther, 2008;27:11-8
- Colombel JF, Sandborn WJ, Reinisch W, Infliximab, Azathioprine, or combination therapy for Crohn's disease, N Eng J Med, 2010;362:1383-1395
- Protein peptydoglycan
- Saccharomyces boulardii induit la migration des cellules épithéliales intestinales
- The Role of Probiotics in Intestinal Inflammation
- Jess T, Riis L, Vind I, Winther KV, Borg S, Binder V, et als. Changes in clinical characteristics, course, and prognosis of inflammatory bowel disease during the last 5 decades: a population-based study from Copenhagen, Denmark, Inflamm Bowel Dis, 2007;13:481-9
- 1995/02 AFA - Maladie de Crohn : arrêter le tabac
- 1996/12 AFA - Tabac et maladie de Crohn
- http://www.med.univ-rennes1.fr/etud/hepato-gastro/MICI.htm
- D. Pratt, « The illnesses of King Alfred the Great », Anglo-Saxon England, vol. 30, 2001, p. 39-90.
- Saison finie pour Demaret sur eurosport.fr, 9 mars 2010. Consulté le 9 mars 2010
- Biographie IMDb
- Article Tribune de Genève
- Biographie Officielle
- Chang, Young. "Pearl Jam Guitarist to Tell of Life With Crohn's". The Seattle Times. 13 mai 2003
- http://www.webmd.com/ibd-crohns-disease/cd-biologics-10/cd-mistakes-with-crohns
- "It's A Marvel I'm Still Alive". Sunday Mail. 4 janvier 2009
- Jean-Christian Petitfils, Louis XIII, Perrin, 2008, p. 849
- [7]
- Travis SP, Stange EF, for the European Crohn’s and Colitis Organisation (ECCO), European evidence based consensus on the diagnosis and management of Crohn’s disease: current management, Gut, 2006;55(suppl 1):i1-58
- Clark M, Colombel JF, Feagan BC, Fedorak RN, Hanauer SB, Kamm MA, et als. American gastroenterological association consensus development conference on the use of biologics in the treatment of inflammatory bowel disease, Gastroenterology, 2007;133:312-39
Voir aussi
Articles connexes
- Côlon irritable
- Rectocolite hémorragique
- Laxophobie
- Maladies inflammatoires chroniques intestinales (MICI)
Liens externes
Catégories :- Maladie inflammatoire de l'appareil digestif
- Maladie du côlon et du rectum
- Maladie auto-immune
Wikimedia Foundation. 2010.