- Épilepsie
-
Épilepsie
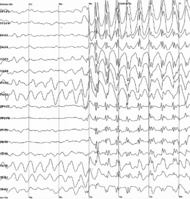
Classification et ressources externesÉlectroencéphalogramme caractéristique de la crise épileptique CIM-10 G40.-G41. CIM-9 345 DiseasesDB 4366 MedlinePlus 000694 eMedicine neuro/415 MeSH D004827 L'épilepsie (également nommée comitialité, mal comitial, haut mal, mal caduc ou mal sacré), est une affection neurologique caractérisée par des crises d'épilepsie, symptômes soudains, se caractérisant par une hyperactivité cérébrale paroxystique pouvant se manifester par des convulsions ou une perte de conscience, voire par des hallucinations complexes inaugurales (visuelles et/ou auditives et/ou somesthésiques), avec ou sans convulsions.
Certains malades présentent des troubles du comportement au cours des crises, ce qui fait que l'épilepsie est souvent associée, à tort, à une maladie mentale. Une fois sur deux, elle débute dès l'enfance. Les causes de l'épilepsie sont multiples et encore mal comprises. Chez les épileptiques, l'apparition des crises peut être liée à la fatigue, aux stress physique et/ou psychique, à des excitants (alcool, tabac, café, thé), ainsi qu'à certains bruits permanents ou anormaux, un éclairage stroboscopique ou encore à un jeûne.
La souffrance des épileptiques ne vient pas seulement de ces crises imprévisibles qu'ils subissent, mais également de leurs conséquences sur la vie sociale et affective. Ainsi, les atteintes du corps, la honte des chutes, la confiscation du temps, la limitation des plaisirs, le voile sur l'intelligence, les entraves à la liberté, le rejet des autres, les difficultés scolaires, la peine des parents participent à cette souffrance[1].
Il n'existerait pas "une" mais "des" épilepsies. La diversité interindividuelle porte non seulement sur les causes ou origines des troubles ou sur la localisation cérébrale des dysfonctionnements électriques, mais également sur la plus ou moins grande résistance aux traitements, la diversité des crises induites, leur rythme, le handicap généré, leurs conséquences sociales, leur évolution et leur prise en charge.
Etymologie
En grec, le mot epilêpsis ou epilêpsia signifie : « action de saisir, de mettre la main sur quelque chose, attaque, interception, arrêt soudain ». Il tire son origine du grec ancien : « ἐπιλαμβάνειν » (epilambanein) qui signifie « prendre par surprise »[2].
Le terme de comitial vient, quant à lui, de ce que les comices romains devaient être interrompus lorsque quelqu'un avait une crise.
Histoire
Antiquité
Les premiers concepts concernant l’épilepsie sont apparus dans la médecine ayurvédique de l'Inde et se seraient précisés et développés pendant la période védique entre 4500 et 1500 av. J.-C. On trouve notamment l’épilepsie dans le Charaka Samhita (environ 400 av. J.-C.), le plus ancien texte décrivant ce système antique de médecine, sous la dénomination de : « apasmara » qui signifie « perte de conscience ». Le Charaka Samhita référençait déjà les différents aspects de l’épilepsie au niveau symptomatologique, étiologique, diagnostique et thérapeutique. (OMS, Satyavati., 2003)
Ce qu'on appelle « épilepsie » était connu des Babyloniens dans le Code d'Hammourabi sous la dénomination de « benu », et chez les Égyptiens dans le papyrus Ebers sous la dénomination de « nsjt ».
Dans l'Antiquité, l'épilepsie effrayait beaucoup (mal sacré). Théophraste et Pline (HN, 28, 35) rapportent que par superstition on crachait par terre pour se prémunir de la contagion lorsque l'on rencontrait une personne épileptique.
Dans l'Apologie, Apulée nous raconte que l'on avait l'habitude, lors de l'achat d'esclaves, de provoquer artificiellement les crises afin d'identifier les personnes épileptiques. Rufus d'Éphèse, Alexandre d'Aphrodise ou Oribase en donnent les recettes, il s'agissait essentiellement de fumigations de substances dont la combustion produisait une odeur nauséeuse, tout particulièrement du jais, on pouvait utiliser également des plumes, du bitume, de la corne, voire du foie de chèvre.
Le premier vrai traité médical sur l'épilepsie est attribué à Hippocrate (De la Maladie sacrée) ; après lui, ont écrit sur l'épilepsie plusieurs auteurs grecs dont Galien et Arétée de Cappadoce, puis des latins dont Celse et Caelius Aurelianus.
Dans le Nouveau Testament, l'épisode d'un enfant atteint du grand mal est décrit dans l'Evangile de Marc (9:17–29) ainsi que chez Matthieu (17:14–21) et Luc (9:37–43) [3].
Moyen Âge
La maladie était appelée au Moyen Âge le « mal de saint Jean », Jean le Baptiste devant ce patronage au fait que Salomé pratiqua la « danse des sept voiles » frénétique (assimilable à une crise d'épilepsie) devant son beau-père Hérode Antipas afin d'obtenir sa tête (la décapitation faisant cesser le mal). Dans certaines régions, l’angoisse s’emparait quelques jours avant le 24 juin (jour de la fête de la naissance de Jean-Baptiste) des « danseurs de saint Jean », qui attendaient avec impatience la vigile de la célébration de cette fête, espérant qu’ils seraient soulagés s’ils dansaient alors devant les autels du saint[4].
Période moderne
Ce n'est qu'au XVIe siècle que la littérature va offrir à nouveau – écrits en latin – des traités complets sur l'épilepsie avec Cardan, et surtout Gabuccini.
La première publication en langue française, et qui ne soit pas une traduction des auteurs classiques, est celle de Jean Taxil en 1602 (Traité de l'Epilepsie, Maladie vulgairement appelée au pays de Provence, la gouttete aux petits enfans). D'autres suivront, sans apporter rien de bien nouveau, tant les superstitions religieuses principalement ont empêché toute progression significative dans la compréhension scientifique des maladies en général, et neuro-psychiatriques en particulier.
Ainsi, il faudra attendre la fin du XIXe siècle avec John Hughlings Jackson qui fera avancer la connaissance sur la maladie épileptique, en donnant une première classification anatomo-clinique des phénomènes épileptiques. Ensuite, grâce à l'EEG, les auteurs du siècle suivant feront encore progresser la classification des différentes formes et les différents types d'épilepsie (Lennox, Gastaut, Gibbs, etc.).
Épidémiologie
- Au cours de sa vie, un être humain sur 20 fait une crise d'épilepsie isolée[2].
- Prévalence : L'épilepsie (la maladie, c'est-à-dire lorsque le candidat fait régulièrement des crises d'épilepsie) est l'affection neurologique la plus fréquente (0,5 % à 0,7 %) après la migraine et concerne, en France près de 1 % de la population. L'épilepsie dans ses différentes formes touche près de 50 millions de personnes dans le monde, nourrissons, enfants, adolescents et adultes confondus.
- Incidence : elle varie, selon les pays entre 16 et 51 cas[5] avec un record au Chili (plus de 100 cas) pour 100 000 habitants et par an (30 000 nouveaux cas en France tous les ans).
- La durée moyenne calculée de la maladie est de 6 à 10 ans.
- 30 % des cas d'épilepsie sont d'origine génétique ;
- 70 % des cas d'épilepsie seraient acquis, dont la moitié ont une cause déterminée (une lésion cérébrale due aux séquelles d'une souffrance lors de la grossesse et de l'accouchement, d'un traumatisme crânien lors de la petite enfance, ou d'un Accident vasculaire cérébral…) ; pour les autres, les causes restent non élucidées.
L'allongement de l'espérance de vie accroît le risque d'apparition, chez les personnes âgées, de crises d'épilepsie liées à des accidents cérébrovasculaires ou à des maladies dégénératives.
Clinique
La crise d'épilepsie
L'épilepsie est un symptôme neurologique causé par un dysfonctionnement passager du cerveau ; certains disent qu'il « court-circuite ». Lors d'une crise d'épilepsie, les neurones (cellules nerveuses cérébrales) produisent soudainement une décharge électrique anormale dans certaines zones cérébrales.
Normalement, l'épilepsie n'altère pas les capacités intellectuelles. Cependant, si les crises surviennent sur des enfants en bas âge, donc sur un jeune cerveau non mature et donc plus sensible, les crises peuvent finir par générer un dysfonctionnement cérébral léger. Des études ont montré que 20 % des enfants épileptiques présentaient un retard léger dans divers apprentissages, notamment la lecture.
Tout le monde peut être concerné par une première crise d'épilepsie, mais dans la moitié des cas il n'y en aura plus jamais d'autres. On ne parlait jusque là d'épilepsie que si les crises se répètaient, mais depuis 2006 les médecins s'accordent à dire qu'une seule suffit pour être épileptique[réf. nécessaire].
L'épilepsie chez l'enfant
Chez les enfants, l'épilepsie disparaît à l'adolescence dans six cas sur 10, lorsque les circuits neuronaux ont fini leur développement. Dans deux autres cas sur 10, les médicaments peuvent être supprimés après plusieurs années de traitement sans crise.
Le valium et le phénobarbital stoppent dans un premier temps les crises épileptiques de l'enfant, mais peuvent les aggraver après plusieurs traitements. Ces médicaments renforcent en effet l’action du GABA[6], médiateur de l'inhibition cérébrale, qui permet en temps normal l’entrée d'ions chlorure (négatifs) dans le neurone, en se fixant sur son récepteur GABAR (molécule–canal). Or, on a montré chez le rat de laboratoire que le GABA - après plusieurs crises - est responsable d’un excès d’accumulation d'ions chlorure dans les neurones[7]. Le GABA cause alors une sortie excessive d'ions chlorure (sortie renforcée par le phénobarbital). De plus, au fur et à mesure des crises, le transporteur KCC2 - expulsant des ions chlorure - fonctionne moins bien, alors que NKCC1 - un autre cotransporteur expulsant des ions chlorure - continue à fonctionner[8]. Un diurétique précocement prescrit avec le phénobarbital, en freinant l’activité de KNCC1 du rein, permettrait de diminuer le risque de crise[9].
Les différentes crises d'épilepsie généralisées
Crise tonico-clonique, ou « Grand mal »
Elle représente la forme la plus spectaculaire de crise d'épilepsie. Le patient perd brutalement connaissance et son organisme présente des manifestations évoluant en trois phases :
- phase tonique : raidissement, contraction de l'ensemble des muscles des membres, du tronc et du visage dont les muscles oculomoteurs et masticateurs ;
- phase clonique : convulsions, contractions désordonnées des mêmes muscles ;
- récupération : phase d'inconscience (coma durant quelques minutes à quelques heures), caractérisée par une respiration bruyante due à l'encombrement bronchique. Cette phase est une phase de relaxation intense durant laquelle il est possible mais pas systématique de perdre ses urines…
Le retour à la conscience est progressif, il existe souvent une confusion post-critique et l'absence de souvenir de la crise.
Absence, ou « Petit mal »
Classification internationale
des maladiesCIM-10 : G403, G411 Les absences représentent une forme fréquente d'épilepsie et concernent quasiment exclusivement les enfants (jusqu'à la puberté). Elles se manifestent par une perte brusque du contact avec regard vitreux, aréactivité aux stimuli, des phénomènes cloniques (clignement des paupières, spasmes de la face, mâchonnements), parfois toniques (raidissement du tronc) ou végétatifs (perte d'urines, hypersalivation). Dans les absences typiques, la perte de conscience et le retour à la conscience sont brutaux, l'absence durant quelques secondes. Les chutes au sol sont rares. Dans certains cas, l'absence n'est ni précédée de symptômes précurseurs, ni suivie d'un ressenti particulier. Aussi, sans témoignage extérieur, la personne épileptique n'a parfois aucun moyen de savoir qu'elle a fait une crise.
Elles sont contemporaines d'une activité EEG caractéristique : pointes-ondes de 3Hz, bilatérales, symétriques et synchrones.
Les absences peuvent se répéter 10 à 100 fois par jour en l'absence de traitement.
Myoclonies
Les myoclonies se manifestent par des secousses musculaires brutales, rythmées, intenses, bilatérales ou unilatérales et synchrones, concernant les bras ou les jambes, sans perte de la conscience mais occasionnant des chutes au sol.
Les différentes crises d'épilepsie partielle
La symptomatologie est extrêmement polymorphe (il peut y avoir de nombreux symptômes) : le foyer épileptique est circonscrit à une zone limitée du cerveau, et entraîne des signes cliniques corrélés à la zone touchée. Les signes peuvent être l'un des items suivant :
- des hallucinations sensorielles (visuelles, auditives, gustatives, vertigineuses)
- des mouvements anormaux (crise tonico-clonique focale) ou une paralysie des muscles d'un membre, de la tête, de la voix…
- des troubles de la sensibilité (engourdissement, paresthésies)
- des troubles d'apparence psychiatrique tel une
- dysphasie (trouble de l'expression ou de la compréhension du langage)
- dysmnésie (sa vie défile sous ses yeux)(note : "avoir sa vie qui défile sous ses yeux" se rapproche plutôt d'un symptôme connu sous le nom d'ecmnésie)
- hallucinations psychotiques
- métamorphopsie (sensation de distorsion des objets)
- angoisses phobiques
- des troubles du système nerveux végétatif :
- tachycardie, hypotension, vomissements, diarrhées, dyspepsie (indigestion), hypersalivation, gastralgies, reflux gastro-œsophagien.
Les crises partielles simples ne s'accompagnent pas de troubles de la conscience, à la différence des crises partielles complexes.
Dans certains cas, les crises partielles peuvent se généraliser (tonicocloniques) dans un second temps par extension à tout l'encéphale de la crise épileptique.
Syndromes épileptiques
Un certain nombre de syndromes épileptiques ont été individualisés, caractérisés par le contexte clinique, les symptômes épileptiques, et les résultats de l'électro-encéphalogramme.
- Syndrome de West : Affection grave touchant le nourrisson avant un an. Caractérisé par des spasmes, des troubles psychomoteurs avec mauvais développement intellectuel, et un électroencéphalogramme montrant une hypsarythmie typique. L'enfant gardera des séquelles neurologiques sévères, avec un bas pourcentage d'exception.
- Syndrome de Lennox-Gastaut : Affection grave touchant les jeunes enfants de deux à six ans. On retrouve des crises généralisées toniques ou des absences pluriquotidiennes, des troubles intellectuels. L'électroencéphalogramme entre deux crises est également typique. L'enfant gardera habituellement des séquelles neurologiques plus ou moins sévères. Cependant des cas rares peuvent évoluer sans séquelles.
- Le Syndrome de Dravet, longtemps appelé « épilepsie myoclonique sévère du nourrisson » ou EMSN comporte des crises convulsives sensibles à la fièvre qui peuvent être généralisées ou partielles. Il débute souvent entre 4 et 8 mois chez un nourrisson sans antécédent ni retard préexistant mais peu se déclencher plus tard, et qui n'accusera un retard que dans le courant de la deuxième année. L'épilepsie débute par des crises convulsives, unilatérales ou généralisées, spontanées ou provoquées par la fièvre, voire par un vaccin ; L'évolution est différente selon les cas mais souvent caractérisée par une instabilité du comportement, de la motricité, et un retard du langage. (source epilepsie France)
- Épilepsie-absence de l'enfant.
- Épilepsie myoclonique juvénile : Maladie apparaissant à l'adolescence faite de crises myocloniques, avec un électroencéphalogramme anormal. Évolution favorable.
- Convulsions fébriles de l'enfant : Ces convulsions sont généralisées (tonico-cloniques) et apparaissent chez l'enfant, entre six mois et cinq ans, à l'occasion d'une hyperthermie, quelle qu'en soit l'origine — sauf pour la méningite qui est la cause directe des crises convulsives. Ces enfants ont une sensibilité supérieure aux autres enfants à faire des convulsions dans un contexte fébrile (lors d'une fièvre). Cette affection disparaît avec l'âge. L'électro-encéphalogramme est quasi-normal entre les crises.
Causes
Il existe une classification internationale des épilepsies. Les causes de l'épilepsie sont très nombreuses, tout le monde peut être concerné par l'apparition d'une crise d'épilepsie sans pour autant être épileptique. Un certain nombre d'affections diminuent la résistance à lutter contre la propagation de la décharge électrique dans le cerveau. On dit qu'il y a une baisse du seuil épileptogène responsable de la crise d'épilepsie.
- Crises occasionnelles : crises survenant dans des conditions particulières :
- Convulsions fébriles
- Hypoglycémie
- Troubles ioniques, hypocalcémie, hyponatrémie
- Alcoolisme par ivresse aiguë ou surtout sevrage.
- Surdosage en médicaments (théophylline) ou sevrage en médicament antiépileptique (benzodiazépines)
- Jeux video
- Épilepsie symptomatique :
- Tumeur cérébrale
- Accident vasculaire cérébral
- Encéphalite
- Traumatisme crânien : une contusion cérébrale (perte de connaissance après traumatisme, sans lésion cérébrale démontrée) double le risque de survenue d'une épilepsie. Ce risque reste majoré plus de 10 ans après l'accident initial[10].
- Maladie d'Alzheimer : Il s'agirait d'une complication souvent trop méconnue, mais à la fois non systématique et à un stade avancé de cette pathologie.
- Épilepsie cryptogénique (voir les syndromes épileptiques ci-dessus) dont on suppose qu'une cause organique existe, mais qu'on ne peut pas encore mettre en évidence.
- Épilepsie idiopathique (aucune cause décelée ni suspectée).
- Chorée de Huntington (se présente surtout chez des cas jeunes)
Il existe des formes familiales d'épilepsie, faisant suspecter une cause génétique.
Une crise convulsive chez un individu peut survenir pour de multiples raisons, et que toutes les convulsions ne sont pas dues à une maladie épileptique mais au franchissement de ce seuil épileptogène. Les maladies épileptiques n'étant que des affections ayant pour corollaire la baisse de ce seuil à un niveau anormalement bas et donc facilement franchissable lors de petites provocations rencontrées dans la vie de tous les jours (jeûne, alcool, fatigue…).
Diagnostic
Données cliniques
Elles sont les premières informations recueillies lorsqu'un patient se présente pour un diagnostic de son épilepsie. Elles regroupent les résultats d'un ensemble de tests et de questions permettant de rapidement donner des pistes sur le type d'épilepsie ou au moins de privilégier certains axes de recherche des causes de la maladie. On peut distinguer 4 catégories :
- L'historique de la maladie du patient : le neurologue essaie, en interrogeant le patient et sa famille, de déterminer les origines éventuelles de la maladie (âge d'apparition des premiers symptômes, chutes, traumatismes crâniens, antécédents familiaux, etc.),
- La sémiologie d'une crise type : le patient et son entourage tentent de décrire le déroulement des crises (spasmes, absences, chutes, raideur, convulsions…). Cette sémiologie sera peut-être à préciser lors d'une hospitalisation avec EEG-vidéo (enregistrements couplés EEG et vidéo). La manière dont se déroulent les crises permet dans bien des cas de préciser de la localisation du foyer épileptogène,
- L'examen neurologique : il consiste en une batterie de tests qui servent à determiner les déficits éventuels dans les fonctions neurologiques du patient. Les fonctions testées sont principalement les fonctions motrices et sensorielles,
- L'examen neuropsychologique : complémentaire de l'examen neurologique, il se compose d'un examen des fonctions supérieures à l'aide d'épreuves standardisées selectionnées selon leur pertinence (langage, capacités visuelles et spatiales, fonctions exécutives et principalement mémoire). Des déficits dans l'une ou plusieurs de ces fonctions permettent d'émettre une hypothèse quant à la latéralisation hémisphérique de la zone épileptogène.
Données anatomiques et fonctionnelles
Les données anatomiques permettent de mettre en évidence l'existence ou non de structures cérébrales endommagées et donc de connaître le foyer lésionnel susceptible de générer les crises d'épilepsie. Ces données sont enregistrées grâce à plusieurs modalités d'imagerie cérébrale telles que les images radiologiques, les scanners ou encore les Imagerie par Résonance Magnétique (IRM). De plus grâce aux progrès faits dans le domaine de l'imagerie encéphalique ces dernières années, il est aujourd'hui possible d'enregistrer les zones de fonctionnement de certaines parties du cerveau grâce à l'IRMf.
Tomodensimétrie ou scanner cérébral
La tomodensitométrie (TDM) est basée sur le principe de l'acquisition incrémentale : plusieurs coupes successives sont obtenues à des niveaux anatomiques différents. Avant chaque coupe, la table d'examen est déplacée d'un incrément prédéfini. La distance séparant deux coupes est donc exacte pour les structures anatomiques immobiles mais est très affectée par les mouvements du patient.
Les indications du scanner en épileptologie ont donc nettement diminué depuis l'amélioration et la diffusion des appareils d'Imagerie par Résonance Magnétique (IRM). En effet, sa sensibilité pour détecter des lésions associées à l'épilepsie est assez faible (15 à 35%) et est fortement liée au type d'épilepsie rencontrée, à l'âge de début de la maladie et des signes neurologiques associés.
Il y a néanmoins des circonstances pour lesquelles la TDM est encore utile. Tout d'abord dans les épilepsies nouvellement diagnostiquées, il peut constituer l'examen de première intention car les délais d'obtention sont en général très courts. Il est particulièrement intéressant de le prescrire en cas de première crise associée à des signes neurologiques focaux, car il permet d'éliminer un diagnostic de lésion cérébrale expansive ainsi que des lésions cérébrales congénitales ou acquise. La TDM est aussi le seul examen d'imagerie anatomique disponible lorsque le patient présente une contre-indication à l'IRM.
IRM
Dans le cadre de l'étude anatomique du cerveau, l'IRM donne des images plus précises que le scanner, on y voit bien les différentes structures cérébrales, on y distingue la substance grise et la substance blanche, on peut aussi y voir précisément les vaisseaux. En épileptologie, l'IRM est devenue l'examen de choix pour rechercher une lésion cérébrale ancienne ou récente à l'origine de l'épilepsie car sa sensibilité (pour la détection d'une anomalie en épilepsie elle peut atteindre les 90%) et sa résolution spatiale sont plus grandes que celles d'un scanner. On peut également suivre l'évolution d'une lésion en refaisant l'IRM régulièrement à quelques mois ou années d'intervalle. Un autre avantage de cette modalité est que la génération des images est basée sur un principe totalement inoffensif pour l'organisme contrairement au scanner qui utilise les rayons X.
Il y a toutefois des contre-indications formelles à ce type d'examen. En effet, il ne doit jamais être pratiquée sur un patient possédant un stimulateur cardiaque, ayant une prothèse dans l'oreille moyenne ou le moindre corps étranger ferromagnétique à l'intérieur du crâne. L'IRM peut nécessiter l'utilisation d'un produit de contraste (sel de gadolinium) injecté dans le sang, il est aussi nécessaire de prendre des précautions particulières en cas de terrain allergique.
La seule difficulté de l'IRM est son interprétation car il n'existe pas d'IRM vraiment normale car elle est toujours agrémentée d'artefacts plus ou moins nombreux. Ceux-ci doivent donc tous être parfaitement connus du médecin qui analyse l'image et peuvent être source d'erreurs d'interprétation.
Imagerie fonctionnelle
Les techniques d'imagerie fonctionnelle permettent d'étudier le fonctionnement du cerveau. Elles sont différentes et en quelque sorte complémentaires de l'IRM qui elle étudie sa morphologie. Aujourd'hui, il existe principalement deux types de techniques d'imagerie fonctionnelle, celles avec injection d'un isotope, pratiquées dans des services de médecine nucléaire, et l'IRM fonctionnelle qui est pratiquée dans les services de radiologie. Cependant, ces examens ne sont pas encore utilisés de manière courante et restent encore l'objet de nombreuses recherches. Ils sont généralement prescrits dans le cas d'épilepsies partielles et réfractaires aux traitements médicamenteux afin de poser une éventuelle indication chirurgicale.
Les techniques isotopiques consistent à injecter un traceur radioactif que l'on va pouvoir ensuite suivre au travers d'une succession d'images prises à différents instants. Il s'agit du TEMP (Tomographie par émission MonoPhotonique) et de la TEP (Tomographie par émission de positons). En mesurant soit le débit sanguin cérébral, soit le métabolisme du glucose dans le cerveau, ces méthodes d'imagerie permettent de repérer les foyers de l'épilepsie partielle. Ces examens peuvent être réalisés en dehors des périodes de crises (examen interictal) et dans ce cas, le foyer est identifiable grâce à la diminution du débit sanguin ou du métabolisme. En période de crise (TEMP ictal), le foyer sera en hyperdébit ou en hypermétabolisme.
L'IRM fonctionnelle a un objectif différent qui est de localiser les régions cérébrales impliquées dans des fonctions précises, comme le mouvement, le langage ou la mémoire, afin de respecter ces régions lors de la chirurgie. C'est un examen qui ne nécessite pas d'injection de produit de contraste et qui est basé sur la détection de la variation de concentration en oxygène dans les régions activées au cours de l'examen.
Données électrophysiologiques
L'enregistrement des données électroencéphalographiques est l'unique moyen de directement mettre en évidence l'activité épileptique. En effet, l'électro-encéphalographie (EEG) permet d'enregistrer de manière directe l'activité électrique produite au niveau le plus élémentaire par les neurones. Contrairement aux autres techniques d'enregistrement, l'EEG fournit des informations en temps réel et avec une excellente résolution temporelle de l'ordre de la milliseconde (voir figure). Cet examen est incontournable pour le diagnostic et la classification des épilepsies.
Les premières expériences faites chez l'homme datent de 1924 et les premières publications sont parues en 1929 bien qu'elles aient débutées nettement plus tôt chez l'animal (dès 1875 par le physiologiste anglais Caton). Depuis, un nombre toujours plus grand de recherches lui ont été dédiées afin d'en savoir toujours plus sur la physiopathologie associée, la nature des rythmes observés, l'utilité clinique et ce dans de multiples domaines (problème du sommeil, épilepsie, démences, potentiels évoqués,…). L'épilepsie représente un des plus gros thèmes associés à l'EEG.
Recherche sur l'épilepsie
Plusieurs travaux sont menés en neurosciences à propos de l'épilepsie. Il s'agit de comprendre les corrélats biologiques de ce qui est observé en clinique, de décrire l'activité neuronale pendant une crise épileptique, et de comprendre les mécanismes d'initiation d'une crise et ses conséquences physiologiques à plus ou moins long terme.
Modèles animaux de l'épilepsie
Étant donné que l'épilepsie semble être plus un groupe de symptômes qu'une maladie unique, plusieurs modèles sont utilisés pour étudier les mécanismes biologiques de l'épilepsie.
- La crise convulsive est provoquée chez de jeunes rats (10 à 11 jours après la naissance) par une hyperthermie pendant 30 minutes.
- Des crises épileptiformes plus longues peuvent être provoquées au même âge par l'application de kaïnate.
- Un statut épileptique (status epilepticus) peut être provoqué par l'injection d'une forte dose de pilocarpine, un agoniste des récepteurs muscariniques. Après un tel traitement, l'animal développe un profil EEG comparable à un statut épileptique.
Corrélats biologiques de l'épilepsie
Pendant une crise épileptique, un grand nombre de neurones déchargent des potentiels d'action de manière synchronisée. La synchronisation des neurones est une propriété intrinsèque des réseaux neuronaux. L'observation d'EEG de sujets sains révèle l'existence de différentes fréquences propres à l'activité cérébrale qui correspondent à des synchronisations de groupes de neurones. Il semblerait que dans le cas de l'épilepsie, cette synchronisation s'emballerait. Plus exactement, un dysfonctionnement se passe dans la transmission synaptique. Lors de cette transmission, des neurotransmetteurs ne partent pas de la terminaison pré-synaptique à la terminaison cible post-synaptique mais certains se rattachent à d’autres synapses. Ce phénomène est de l’ordre de 5% à la normale, mais dans les épilepsies généralisées, il est de 25%.
Plusieurs causes peuvent expliquer cet "emballement" :
- une surexcitabilité des neurones
- une diminution du niveau d'inhibition du réseau neuronal.
Une crise épileptique provoque sur chaque neurone concerné une série de changements qui peuvent expliquer qu'une épilepsie devienne chronique. Ces changements sont assimilables à la plasticité neuronale, laquelle explique aussi les processus de mémorisation et d'apprentissage.
L’inhibition neuronale semble contrôlée par une enzyme du métabolisme énergétique. Chez les épileptiques, ce contrôle pourrait être déficient, favorisant ainsi le déclenchement des crises[11].
Implication de la génétique
Il est vraisemblable qu'une multitude de gènes — dont beaucoup sont encore à identifier — interagissent de manière très complexe. Dans certaines formes génétiques familiales — concernant à peine 1% des cas — des chercheurs australiens de l'Epilepsy Research Center de Melbourne (Australie) ont réussi à identifier une dizaine de gènes. Les recherches génétiques, qui se situent aux confins de la recherche et de la clinique, n'en sont qu'à leurs balbutiements, mais devraient pouvoir aider à l'avenir dans le diagnostic et le choix de certaines stratégies de traitements. Par exemple, dans le cas de certains types d'épilepsie, susceptibles de se compliquer d'une encéphalopathie chez de très jeunes enfants, les épileptologues espèrent pouvoir les diagnostiquer beaucoup plus tôt, dès les premiers mois de vie, grâce à la génétique moléculaire. Ceci, afin de pouvoir proposer un traitement capable de réduire la gravité de ces encélopathies, voire d'en empêcher la survenue.
En France, un centre de génétique moléculaire spécialement dédié à ces pathologies rares a été mis en place à la Pitié-Salpêtrière.
Complications
Complications de la crise d'épilepsie
La répétition des crises d'épilepsie peut entraîner l'apparition de lésions cérébrales. Ces lésions prédominent dans les régions cérébrales à l'origine des crises mais aussi dans une région particulière, la face interne du lobe temporal. Elles sont susceptibles par la suite d'être à l'origine de nouvelles crises — on dit que la maladie s'auto-aggrave.
Les crises convulsives de l'épilepsie sont de grandes secousses musculaires chez un sujet inconscient. Il existe un risque de blessure (chute, luxation de l'épaule, traumatismes divers) et de morsure de la langue. Le patient n'avale jamais sa langue, donc il ne faut pas essayer d'introduire ses doigts dans la bouche d'un patient en pleine convulsion.
L'état de mal épileptique
L'état de mal épileptique est la complication médicale la plus redoutée de l'épilepsie. elle engage le pronostic vital et fonctionnel (risque de séquelles neurologiques définitives). Elle est définie par une crise épileptique de durée anormalement longue (plus de 30 minutes), ou par la survenue de crises si rapprochées que le malade n'a pas le temps de recouvrer ses esprits entre deux crises. L'état de mal épileptique doit faire rechercher une cause déclenchante : arrêt du traitement, prise de toxiques (ivresse alcoolique en particulier), prise de médicaments contre-indiqués, infection, etc.
Dans le cas d'un état de mal par crises convulsives tonicocloniques, la durée de la crise fait craindre :
- Insuffisance respiratoire par encombrement bronchique et bradypnée (ralentissement respiratoire)
- Troubles circulatoires
- Séquelles neurologiques et intellectuelles définitives
- Troubles hydro-électrolytiques (déshydratation, acidose)
- Œdème cérébral
L'état de mal peut aussi se produire dans le cadre du petit mal : on retrouve alors un état confusionnel prolongé, associé à des manifestations cloniques du visage très évocatrices. En cas d'état de mal par épilepsie partielle, le diagnostic peut être difficile en raison de la ressemblance des symptômes avec ceux d'un accident vasculaire cérébral. L'électro-encéphalogramme permet de faire la différence.
Dans les cas extrêmes, la crise peut conduire à la mort du patient, par anoxie cérébrale.
Traitement et prise en charge médicale
Conduite à tenir face à une crise d'épilepsie
Avant-propos
L'épilepsie est une affection neurologique qui nécessite un diagnostic médical. Toutes les crises épileptiques ne sont pas accompagnées de crises convulsives, et toutes les crises convulsives ne sont pas épileptiques. On peut facilement confondre une crise convulsive avec une crise de tétanie, et une crise convulsive peut être due à un traumatisme neurologique (traumatisme crânien ou rachidien) ou à une hyperthermie — c'est notamment le cas des crises convulsives dues à la fièvre chez le nourrisson.
Les crises peuvent réellement être impressionnantes, avec perte de connaissance et mouvements convulsifs, dans 3 cas sur 10. Mais le plus souvent, la crise touche une seule zone cérébrale et les symptômes ne transparaissent que sur une partie du corps ou sur une fonction : secousses musculaires, troubles sensitifs…
Chez l'enfant, la crise d'épilepsie peut se manifester par des absences, de brèves ruptures de contact avec fixité du regard, parfois des clignements de paupières. L'enfant est dit « dans la lune ».
Les premières mesures d'urgence
Si l'on est en présence d'une crise de convulsion, il faut s'assurer que la personne ne puisse pas se blesser par ses mouvements (on la protège) : on écarte les objets autour d'elle, et on peut poser un linge plié ou un coussin sous sa tête. Il faut tenter d'éloigner la personne de la "possible" source de son épilepsie (lumière stroboscopique, bruit inhabituel, ...).
Une fois que la crise est passée (elle dure rarement plus de quelques dizaines de secondes, même si ce temps paraît plus long), on s'approche de la victime pour lui poser des questions. Si elle ne répond pas ou ne réagit pas, on contrôle sa respiration et on agit en conséquence : mise en position latérale de sécurité et alerte aux secours si elle respire (dans la plupart des cas), ou bien alerte puis réanimation cardio-pulmonaire si elle ne respire plus.
En général, la personne va reprendre conscience après la crise convulsive, la conduite à tenir face à un malaise est de mettre la personne au repos, de l'interroger sur les circonstances de son malaise, notamment si c'est la première fois, si elle est sous traitement médical et si elle a eu un accident récemment. On demandera un avis médical auprès d'un médecin, par exemple en appelant les services d' aide médicale d'urgence en précisant tous les éléments constatés.
Important :
- phase 1 : chute, muscles raides : ne rien mettre dans la bouche de la victime
- phase 2 : convulsion : ne pas tenter de stopper les mouvements
- phase 3 : perte de conscience : lorsque la personne reprend conscience, ne pas la laisser seule
Traitement médical d'une crise
L'emploi d'un anticonvulsivant est recommandé dès la dixième minute de convulsions, par voie intraveineuse si possible, par voie anorectale sinon[12]. L'état de mal convulsif, c'est-à-dire lorsque la crise se prolonge au-delà de 10 min (ou lorsque trois crises se succèdent), nécessite un transfert en réanimation médicale (urgence médicale car le pronostic vital est en jeu). Un EEG en urgence ainsi qu'un bilan médical devront être effectués, sans retarder la mise en œuvre des méthodes de réanimation et le traitement médicamenteux :
- Maintien d'une bonne fonction respiratoire : mise en place d'une canule de Guedel, ventilation au masque, aspiration des sécrétions bronchiques, intubation et ventilation mécanique au maximum.
- Surveillance cardio-vasculaire : scopage cardio-tensionnel avec surveillance du rythme cardiaque, de la pression artérielle, de la saturation sanguine en oxygène.
- Pose d'une voie veineuse pour équilibration hydro-électrolytique et perfusion des médicaments anti-convulsivants.
En cas de mal convulsif, le traitement anticonvulsivant repose en première intention sur une benzodiazépine injectée par voie intraveineuse lentement sur 2 minutes (diazépam), et sur un anticonvulsivant d'action prolongée (phénytoïne, fosphénytoïne ou phénobarbital)[12]. En cas d'échec à 10 minutes, une deuxième injection est effectuée.
Traitements médicaux de l'épilepsie
Quand la crise éclate, il y a rarement moyen de l'arrêter, il faut donc agir en prévention. Dans les années 1980 il existait seulement 4 médicaments ; aujourd'hui, une vingtaine de molécules antiépileptiques sont à disposition des médecins, toutes plus efficaces et avec moins d'effets secondaires sur la vigilance et la mémoire des patients.
15 % des patients ne sont pas contrôles par le traitement médical, faisant plus d'une crise par mois[13]. Ces derniers ont une mortalité augmentée[14] et une moindre qualité de vie.
Principaux groupes d'antiépileptiques
Les principaux groupes d'antiépileptiques (ou anticonvulsivants) sont :
- l'acide valproïque et le valproate de sodium. Selon les études récentes américaines et européennes, le valproate, donné aux femmes enceintes, est responsable d'un petit risque de malformation fœtale et probablement de retard de développement de l'enfant plus important qu'avec d'autres médicaments.
- la carbamazépine et l’oxcarbazépine
- la phénytoïne
- le phénéturide
- l'éthosuximide
- les barbituriques, principalement le phénobarbital.
- la primidone
- le clonazépam, une benzodiazépine.
- la lamotrigine : cette molécule provoque chez certains sujets un Lichen plan buccal par allergie.
- la gabapentine
- le topiramate
- le lévétiracétam...
Parmi les molécules les plus récentes, ou en cours de test, on peut citer le lacosamide[15], l'eslicarbazépine[16], la rufinamide[17], la vigabatrine[18], le stiripentol[19].
Ces médicaments peuvent être donnés isolément ou en association. Le choix dépend du type d'épilepsie, des effets secondaires et de leur efficacité sur un patient donné.
Traitement chirurgical
Certains patients voient leurs crises contrôlées en monothérapie ou après divers ajustements thérapeutiques associant plusieurs médicaments anti-épileptiques. Toutefois, on observe parfois une résistance relative ou absolue au traitement : on parle de pharmacorésistance. Le pronostic sévère de ces épilepsies pharmacorésistantes peut être amélioré par le recours à la chirurgie. Pour certaines formes d'épilepsies pharmacorésistantes essentiellement partielles, il est ainsi possible d'envisager une intervention chirurgicale à visée curatrice (cortectomies ou déconnexions).
Poser l’indication d’une telle intervention nécessite des procédures diagnostiques standardisées extrêmement fines. Il s'agit dans un premier temps de délimiter de façon très précise le point de départ des crises et de déterminer quels sont les territoires corticaux concernés. Les épilepsies multifocales seront la plupart du temps récusées au profit des épilepsies partielles, de meilleur pronostic.
Les patients candidats à la chirurgie sont donc soumis à un bilan pré-chirurgical complet mené par une équipe pluridisciplinaire. Il est composé d’investigations à la fois neurologiques, électrocliniques et neuropsychologiques. Des données cruciales sont également recueillies en électrophysiologie (enregistrement EEG, SEEG) et lors d’examens d’imagerie cérébrale (IRM morphologique et fonctionnelle, étude du métabolisme …). Il s’agit d’apprécier le rapport bénéfice/risque de l'éventuel traitement chirurgical.
La chirurgie de l’épilepsie comporte une première phase d’exploration (SEEG), suivi d’une procédure de résection. Certains sites hospitaliers utilisent des dispositifs robotisés, tel que le dispositif ROSATM[20], pour apporter une grande précision et sécuriser l’acte chirurgical, en particulier chez les jeunes enfants, pour qui les procédures sont plus délicates à cause de la petite taille de leur tête et celle de leur cerveau.
Globalement, ce sont 70 à 80 % des patients sélectionnés atteints d’épilepsies réfractaires (essentiellement temporales mais aussi frontales, pariétales ou encore occipitales) qui voient leurs crises disparaître ou diminuer de manière significative en post-opératoire. Le résultat de la chirurgie dépend en grande partie d'une sélection rigoureuse des patients. S'il n'existe pas de lésions visibles sur l'IRM mais qu'un foyer est identifié par d'autres moyens, une chirurgie peut être proposée mais avec des résultats beaucoup plus imparfaits[21].
En France, chaque année, seulement 200 à 300 personnes sont concernés par cette opération, et selon un neuropédiatre de l'hôpital Robert-Debré de Paris : « C'est trop peu, et de surcroît les délais d'attente entre le bilan et l'intervention sont beaucoup trop longs, au risque d'une détérioration cognitive supplémentaire », et selon l'association française pour l'épilepsie : « Ce n'est pas la panacée et elle ne s'adresse pas à tous les patients (...) Il ne faut pas donner de faux espoirs aux gens, la plupart des malades ne sont pas opérables. »
Traitement par stimulation
Pour les autres, les crises entraînent une détresse psychologique générée par la peur qu'une crise advienne n'importe quand et n'importe où. Depuis quelques années, dans le cas de formes persistantes de la maladie il est possible d'envisager la pose d'un stimulateur sous clavicule, relié au nerf vague, dont la fonction sera d'envoyer des stimulations au cerveau (noyau antérieur du thalamus). Le traitement par stimulation a l'avantage d'être une bonne alternative dans le cas où l'opération chirurgicale n'est pas envisageable. Malgré le peu de recul, cette technique présente des résultats encourageants pour l'avenir de ces personnes : la fréquence des crises diminue de moitié dans près de 50% des personnes[22]. Certains effets secondaires peuvent se faire ressentir, notamment une contraction de la gorge pendant les périodes de stimulation, entraînant parfois une légère modification de la voix, et un essoufflement pendant les périodes d'effort (en particulier en altitude).
Une autre voie de recherche est la stimulation de la zone épileptogène en début de crise[23].
Traitement par la modification de l'alimentation
Dans certains cas, surtout chez les enfants, la diète cétogène peut être essayée. La diète cétogène est un régime thérapeutique rigide et strictement calculé, prescrit par un neurologue pour traiter l’épilepsie réfractaire chez les enfants. La diète est riche en lipides et très pauvre en protéines et glucides. Elle diminue sensiblement la fréquence des crises[24]. Un régime Atkins modifié serait moins contraignant et pourrait avoir des résultats similaires[25].
Accompagnement psychologique
Les conséquences psychosociales de l'épilepsie étant parfois importantes (limitation de l'autonomie, stress, anxiété, dépression, faible estime de soi...), l'accompagnement psychologique peut être pertinent en plus du traitement médical. Il peut également être utile auprès des parents d'enfant épileptique.
De plus, dans certains cas l'appréhension d'avoir une crise peut elle-même générer une anxiété qui risque de faciliter son déclenchement, elle devient alors une réponse conditionnée à l'anxiété[26].
Les thérapies cognitivo-comportementales peuvent être proposées pour améliorer la qualité de vie et même réduire la fréquence des crises [27]. L'essentiel d'une prise en charge repose sur le développement du sentiment de contrôle sur la maladie. Cela comprend l'entrainement à la gestion du stress et à la relaxation, ainsi que l'identification des situations à risque, ou même l'affirmation de soi.
Les études récentes indiquent qu'un travail psychologique axé sur les compétences de gestion du stress centré sur le problème, ainsi que sur la perception de l'impact de l'épilepsie sur la qualité de vie (envahissante ou non) sont des pistes prometteuses[28],[29];.
Traitements non conventionnels
Il n'existe pas d'efficacité démontré d'un traitement de type phytothérapie ou aromathérapie.
Par contre, certaines plantes, données par exemple pour traiter une dépression, une fatigue, peuvent interagir avec les médicaments antiépileptiques et en modifier son efficacité, aboutissant parfois à une aggravation des crises[30].
Précautions de vie pour les personnes épileptiques et leur famille
Il faut de façon générale éviter tout ce qui peut favoriser les troubles :
- les situations de fatigue, le manque de sommeil
- la consommation d'alcool
- le stress physique, et/ou psychique
- les bruits permanents ou anormaux
- la lumière intermittente, particulièrement celle des stroboscopes
- le jeûne
Le tabac, le café, le thé peuvent, indirectement, augmenter la fréquence des crises, par un effet négatif sur la qualité du sommeil.
Impact socio-économique de l'épilepsie sur les parents
En France, en 2002, 91 % des parents acceptaient mal le diagnostic (cette tendance "serait" d'ailleurs plus marquée chez les pères). Au-delà de l'impact de la maladie sur les parents, le retentissement de l'épilepsie sur l'enfant, selon les parents, a été étudié. Ainsi l'étude Trilogie a montré que pour 70 % des parents l'épilepsie nuit à l'épanouissement de l'enfant et pour près des deux tiers des parents, la fratrie souffre ou a souffert de la maladie de leur sœur ou frère[31]. En effet, dans un grand nombre de cas, l’un des deux parents a du renoncer à avoir une activité professionnelle à plein temps pour pouvoir s’occuper de l’enfant épileptique, ce qui s'avère très chronophage et génère un sentiment d'abandon au sein de la fratrie[32].
Cas particuliers
Les jeux vidéo, l'informatique et la vidéo en général, peuvent déclencher des crises chez les malades ayant une épilepsie « photosensible », c'est-à-dire sensible à la lumière. Il est nécessaire d'utiliser des écrans ou des télévisions avec une fréquence au moins égale à 100 Hz, ou des écrans à cristaux liquides.
Le sport
L'activité physique et sportive est fortement recommandée pour ses vertus d'intégration et de confiance en soi (sports d'équipe notamment).
Cependant, certains sports sont à pratiquer avec une vigilance particulière ou un équipement spécifique, parce que leur pratique pourrait mettre le malade en situation critique et risquée en cas de survenue d'une crise. Par exemple :
- risque de chute : gymnastique aux agrès, équitation, alpinisme… ;
- risque de noyade : natation, plongée sous-marine, planche à voile… ;
- risque de perte de contrôle sur le matériel : les sports aériens comme le parachutisme, le deltaplane, les sports mécaniques...
Conduite automobile
Selon la loi française du code de la route (n°301 du 28 décembre 2005 page 20098 texte n° 113) , la conduite automobile est interdite chez le patient épileptique, interdiction pouvant être levée après avis de la commission médicale du permis de conduire, saisie à l'initiative du patient.
« Le permis de conduire ne doit être ni délivré ni renouvelé à tous candidats ou conducteurs atteints d'une affection, non mentionnée dans la présente liste, susceptible de constituer ou d'entraîner une incapacité fonctionnelle de nature à compromettre la sécurité routière lors de la conduite d'un véhicule à moteur. La décision est laissée à l'appréciation de la commission médicale, après avis d'un médecin spécialisé si nécessaire. »
— JO n°301 du 28 décembre 2005 page 20098 texte n° 113
Toujours selon la loi, les professions de la route (transporteur, autobus...) ne sont pas accessibles à ces patients.Les professions interdites
Du fait des risques encourus par la personne et son entourage durant les crises et le manque de prévision de celles-ci, plusieurs professions ne peuvent être exercé par des personnes épileptiques (on prendra néanmoins ces informations avec précautions):
- Les conducteurs d'engins, d'autobus et poids lourds.
- Plongeur sauveteur, maître nageur.
- Personnel navigant aérien.
- Chirurgien
- Policier et pompier
- Ambulancier
- Militaire
Divers
Assurance
Il faut toujours vérifier que les différentes assurances personnelles souscrites n'excluent pas la maladie (contrats d'assistance, assurances voitures, etc.)
Emprunts
Les personnes épileptiques peuvent avoir des difficultés à contracter des emprunts de longue durée ; souvent, une assurance supplémentaire leur est imposée, ou l'assurance proposée exclut la couverture des risques liés à l'épilepsie. De nouvelles dispositions légales obligent cependant les banques françaises à une attention particulière et des prêts peuvent cependant désormais être accordés à des conditions chères, plus chères qu'aux autres citoyens, mais encore raisonnables. Il ne faut en tous cas pas s'arrêter au réflexe de sécurité du banquier, et en cas d'insuccès, demander à la Banque de France un arbitrage.
Herboristerie
En herboristerie, le gui était prescrit contre l'épilepsie.
Personnages célèbres épileptiques ou réputés pour l’avoir été
- Alexandre le Grand (356-323 av. J.-C.)[33]
- Jules César (100-44 av. J.-C.)[33]
- Paul de Tarse (10-65)[33]
- Jeanne d'Arc (1412-1431)[33]
- Louis II de Wurtemberg (1439-1457)[33]
- Charles Quint (1500-1558)[33]
- Le cardinal Richelieu (1585-1642)[33]
- Molière (1622-1673)[33]
- Charles II d'Espagne(1661-1700)[33]
- Napoléon Ier (1769-1821)[33]
- Charles Louis d'Autriche (1771-1847)[33]
- Ferdinand Ier d'Autriche (1793-1875) [33]
- Lord Byron (1788-1824)[33]
- Pie IX (1792-1878)[33]
- Fiodor Dostoïevski (1821-1881)[33], l'écrivain russe qui lui-même en souffrait a remarquablement décrit la crise d'épilepsie
- Gustave Flaubert (1821-1880)[33]
- Lénine (1870-1924)[33]
- Hermann Ludwig von Helmholtz (1821-1894)[33]
- Alfred Nobel (1833-1896)[33]
- Heinrich Hansjakob (1837-1916)[33]
- Rudi Dutschke (1940-1979)[33]
- Margaux Hemingway (1955-1996)[33]
- Ian Curtis (1956-1980)[33]
Bibliographie
Publications scientifiques
- (en) L.F. Andermann, Epilepsy in developing countries, Transcultural Psychiatric Research Review. 32, n°4, 1995 : 189-220
- A. Bargès , Anthropologie et Sociologie associées au domaine de la maladie et de la médecine in Introduction aux sciences humaines en médecine (ouvrage collectif), Paris, Editions Ellipses, 2001 : 131 à 205
- Beneduce et al., L'épilepsie en pays dogon, une perspective anthropologique et médicale in Coppo P., Keita A., Médecine traditionnelle. Acteurs, itinéraires thérapeutiques, Trieste, Erga Edizioni, 1990 : 195-238
- (en) J. Duncan, J. Sander, S. Sisodiya, M. Walker, Adult epilepsy, The Lancet, 2006; 367:1087-1100
- E. Uchoa, E. Corin, G. Bibeau, B. Koumare, Représentations culturelles et disqualification sociale, l'épilepsie dans trois groupes ethniques. Psychopathologie africaine. 1993 ; XXV, n°1 : 33-57
- (en) P. Venault, G. Chapouthier, From the Behavioral Pharmacology of Beta-Carbolines to Seizures, Anxiety and Memory, TheScientificWorldJournal, 2007, 7, pp 204-223, on line (www.thescientificworld.com)
Synthèses
- Gilbert Diebold, L'épilepsie, une maladie refuge, éd. Calmann-Lévy
- Lucien Mélèse, La psychanalyse au risque de l'épilepsie, éd. Érès
- René Souleyrol, Les épileptiques ne se cachent plus pour guérir
- André Polard, L'épilepsie du Sujet, éd. L'Harmattan
- Pierre Jallon (coordinateur), Epilepsies, éd. Doin, Paris, 2007,
Témoignages
- David B., L'Ascension du Haut Mal, L'Association, 1996-2003
- Valérie Pineau-Valencienne, Une cicatrice dans la tête, éd. Pocket
Ouvrages anciens
- Édouard-Jean-Baptiste Gélineau, Traité des épilepsies, 1901, J.-B. Baillière et fils
Antiquité
- Alexandre d'Aphrodise, Problemes moraux, II, 64.
- Arétée de Cappadoce, Causes et symptômes des maladies aiguës, I, ch. V.
- Caelius Aurelianus, Maladies chroniques, I, IV. 85.
Références
- Selon le professeur René Soulayrol
- Comprendre l'épilepsie: notions élémentaires sur l'épilepsie et les épilepsies (Charlotte Dravet, Edition John Libbey Eurotext, 2006, ISBN 978-2742005710)
- V. Budrys, Neurology in Holy Scripture, European Journal of Neurology, feb. 2007, 14(7), pp. e1–e6
- Claudine Gauthier. Saint Jean et Salomé. Anthropologie du banquet d'Hérode, Éditions Lume, Tours, 2008 (Recension parue dans les Archives de Sciences sociales des religions en 2009)
- Banerjee PN, Filippi D, Hauser WA, The descriptive epidemiology of epilepsy -- a review, Epilepsy Res, 2009;85:31-45
- Tyzio R, Allène C, Nardou R, Picardo MA, Rheims S, Minlebaev M, Milh M, Khazipov R, Cossart R, Ben-ari Y, (2011) Depolarizing Actions of GABA in Immature Neurons Depend Neither on Ketone Bodies Nor on Pyruvate (The Journal of neuroscience) (lien/INMED)
- Nardou R, Yamamoto S., Chazal G., Bhar A., Ferrand N, Dulac O., Ben-ari Y, Khalilov I, (2011) Neuronal chloride accumulation and excitatory GABA underlie aggravation of neonatal epileptiform activities by phenobarbital (Brain) (Lien IINMED )
- Nardou R, Ben-ari Y, Khalilov I, (2009) Bumetanide, an NKCC1 Antagonist, Does Not Prevent Formation of Epileptogenic Focus but Blocks Epileptic Focus Seizures in Immature Rat Hippocampus (J Neurophysiol) (Lien INMED)
- Romain Nardou et al, Brain, cité par pour la science n° 403, mai 2011
- Christensen JC, Pedersen MG, Pedersen CB, Sidenius P, Olsen J, Vestergaard M, Long-term risk of epilepsy after traumatic brain injury in children and young adults: a population-based cohort study, Lancet 2009;373:1105-1110
- Laschet JJ, Kurcewicz I, Minier F et Als. Dysfunction of GABAA receptor glycolysis-dependent modulation in human partial epilepsy, PNAS 2007 104: 3472-3477
- Revue Prescrire, n°300, octobre 2008, Crises convulsives et état de mal convulsif chez les adultes, en dehors de l'éclampsie
- Picot MC, Baldy-Moulinier M, Daures JP, Dujols P, Crespel A, The prevalence of epilepsy and pharmacoresistant epilepsy in adults: a population-based study in a Western European country, Epilepsia, 2008;49:1230-1238
- Mohanraj R, Norrie J, Stephen LJ, Kelly K, Hitiris N, Brodie MJ, Mortality in adults with newly diagnosed and chronic epilepsy: a retrospective comparative study, Lancet Neurol, 2006;5:481-487
- Halasz P, Kalviainen R, Mazurkiewicz-Beldzinska M et al. Adjunctive lacosamide for partial-onset seizures: efficacy and safety results from a randomized controlled trial, Epilepsia, 2009;50:443-453
- Gil-Nagel A, Lopes-Lima J, Almeida L, Maia J, Soares-da-Silva P, Efficacy and safety of 800 and 1200 mg eslicarbazepine acetate as adjunctive treatment in adults with refractory partial-onset seizures, Acta Neurol Scand, 2009;120:281-287
- Glauser T, Kluger G, Sachdeo R, Krauss G, Perdomo C, Arroyo S, Rufinamide for generalized seizures associated with Lennox-Gastaut syndrome, Neurology, 2008;70:1950-1958
- Willmore LJ, Abelson MB, Ben-Menachem E, Pellock JM, Shields WD, Vigabatrin: 2008 update, Epilepsia, 2009;50:163-173
- Chiron C, Stiripentol, Neurotherapeutics, 2007;4:123-125
- http://www.medtechsurgical.com/Produits/ROSA-Neurochirurgie
- Bien CG, Szinay M, Wagner J, Clusmann H, Becker AJ, Urbach H, Characteristics and surgical outcomes of patients with refractory magnetic resonance imaging-negative epilepsies, Arch Neurol, 2009;66:1491-1499
- Fisher R, Salanova V, Witt T et al. Electrical stimulation of the anterior nucleus of thalamus for treatment of refractory epilepsy, Epilepsia, 2010;51:899-908
- Anderson WS, Kossoff EH, Bergey GK, Jallo GI, Implantation of a responsive neurostimulator device in patients with refractory epilepsy, Neurosurg Focus, 2008;25:E12-E12
- Neal EG, Chaffe H, Schwartz RH et al. The ketogenic diet for the treatment of childhood epilepsy: a randomised controlled trial, Lancet Neurol, 2008;7:500-506
- Kossoff EH, Dorward JL, The modified Atkins diet, Epilepsia, 2008;49:Suppl 8:37-41
- Newsom-Davis I., Goldstein L.H. & Fitzpatrick D. (1998) Fear of seizures: an investigation and treatment. Seizure, 7 (2), 101-106.
- Au A., Chan F., Li K., Leung P., Li P. & Chan J. (2003) Cognitive-behavioral group treatment program for adult with epilepsy in Hong Kong. Epilepsy & Behavior, 4 (4), 441-446.
- Asadi-Pooya A.A., Schilling C.A., Glosser D., Tracy J.I. & Sperling M.R. (2007) Health locus of control in patients with epilepsy and its relationship to anxiety, depression, and seizure control. Epilepsy & Behavior, 11, 347-350.
- Velissaris S.L., Wilson S.J., Saling M.M., Newton M.R. & Berkovic S.F. (2007) The psychological impact of a newly diagnosed seizure: Losing and restoring perceived control. Epilepsy & Behavior, 10, 223-233.
- Samuels N, Finkelstein Y, Singer SR, Oberbaum M, Herbal medicine and epilepsy: proconvulsive effects and interactions with antiepileptic drugs, Epilepsia, 2008;49:373-380
- Etude Trilogie
- Beaussart J. & Genton P. (2006) Epilepsies: avancées médicales et sociales. Paris: John Libbey Eurotext.
- Personnalités atteintes d'épilepsie sur le site du musée de l'épilepsie à Kork
Annexes
Articles connexes
Wikimedia Foundation. 2010.