- Schyzophrénie
-
Schizophrénie
Le terme de schizophrénie regroupe un ensemble d'affections psychiatriques présentant un noyau commun mais très différentes quant à leur présentation et leur évolution, et provient de « schizo » du grec « σχίζειν » (schizein) signifiant fractionnement et « φρήν » (phrèn) désignant l’esprit. On utilise donc le pluriel pour les désigner. Les schizophrénies sont des pathologies psychiatriques d'évolution chronique, débutant généralement à l'adolescence ou au début de l'âge adulte. Il ne s'agit pas de « doubles personnalités » comme on le pense parfois. Elles ont pour conséquence des altérations de la perception de la réalité (délire), des troubles cognitifs, et des dysfonctionnements sociaux et comportementaux plus ou moins importants. Le terme est fréquemment utilisé au sens figuré, notamment dans la presse, pour évoquer des attitudes ou des propos simplement contradictoires.
Repères historiques
Symptômes. La littérature des civilisations grecque et romaine y fait allusion sans indiquer comment ils étaient traités.
Historiquement, le psychiatre Emil Kraepelin est le premier à faire la distinction entre la démence précoce décrite cinquante ans avant lui par Bénédict Augustin Morel, et les autres formes de folie. Elle est ensuite renommée schizophrénie par le psychiatre Eugen Bleuler lorsqu'il devint évident que la désignation de Kraepelin n'est pas une description adéquate de la maladie.
C'est en 1898 qu'Emil Kraepelin, parlant de démence précoce, trouve trois variations :
- l'hébéphrénie (hébé = adolescence, phrên = esprit) : qualifie une intense désagrégation de la personnalité ;
- la catatonie : la forme la plus grave ;
- la forme paranoïde : la forme la moins grave, s'appuyant sur des hallucinations.
En 1911, Eugen Bleuler utilise le terme de schizophrénie, et met en avant cinq symptômes :
- le trouble de l'association des idées ;
- le trouble de l'affectivité ;
- la perte de contact avec la réalité ;
- l'autisme (dans le sens du repli autistique) ;
- le syndrome dissociatif.
En 1956, Gregory Bateson, Donald D. Jackson, Jay Haley et John Weakland publient leur article commun Vers une théorie de la schizophrénie qui introduit le concept de « double contrainte ». Les auteurs envisagent la maladie mentale comme une esquive adaptative à une structure pathologique (névroses gravides) des relations familiales. Cette théorie, proposée par l'équipe de recherche de l'École de Palo Alto, provoque un bouleversement des conceptions psychiatriques traditionnelles et contribue à l'émergence de la thérapie familiale, dont le but initial est bien sûr de préserver l'enfant.
Le rôle du contexte dans l'apparition de la schizophrénie ne vient pas s'opposer aux autres causes possibles, et il est précisé un peu plus tard en ces termes :
« Là où prédomine la double contrainte comme modèle de communication, si l'attention diagnostique se concentre sur l'individu ouvertement le plus malade, on constate que le comportement de cet individu répond aux critères de la schizophrénie. C'est en ce sens seulement qu'on peut accorder à la double contrainte une valeur étiologique.[1] »Épidémiologie
Les schizophrénies touchent 1% de la population mondiale, sans variations notables d'un pays, d'une culture ou d'une époque à l'autre.
L’hérédité est un facteur qui accroît le risque à mesure que le bagage génétique augmente. Ainsi, l’enfant naissant voit son risque augmenter de :- 5 % s’il a un parent du deuxième degré (oncle, tante, cousin, cousine) qui souffre de schizophrénie ;
- 10 % s’il a un parent du premier degré (père, mère, frère, sœur) ;
- 10 % s’il a un jumeau différent qui souffre de schizophrénie ;
- 40 % s’il est enfant de deux parents schizophrènes ;
- 50 % s’il a un jumeau identique qui souffre de schizophrénie.[2]
Certaines études laissaient penser que le risque augmente dans les grandes villes[réf. nécessaire]. Plus de 200 études avaient aussi déjà suggéré que le risque de schizophrénie augmentait de 5 à 8% chez les enfants nés en hiver ou au printemps. Une explication pourrait venir d'une étude[3] qui conclut que le risque de schizophrénie augmente chez les adultes dont la mère a été infectée par un virus grippal lors de sa grossesse (idem pour le risque de trouble obsessionnel-compulsif, d'autisme et d'autres maladies du cerveau).
En 2004, Alan S. Brown (psychiatre de l'Université de Columbia) avait étudié des sangs congelés, échantillonnés de 1959 à 1966 chez 189 femmes enceintes, dont 64 ont ensuite donné naissance à des enfants devenus schizophrènes. Ces femmes ont donné leur sang plusieurs fois durant leur grossesse, ce qui a permis de comparer rétrospectivement si et quand elles avaient été exposées à la grippe. L'étude a montré que quand elles avaient contracté la grippe dans la première partie médiane de la grossesse, le risque de schizophrénie a été multiplié par 3, et par 7 si l'exposition s'était faite dans les 3 premiers mois. Jusqu'à un cinquième de tous les cas de schizophrénie pourraient avoir pour cause une infection prénatale.
Selon Christopher L. Coe, psychologue à l'Université de Wisconsin-Madison, plusieurs études suggèrent que ce n'est pas le virus lui-même qui affecte le développement cérébral du fœtus, mais plutôt la réponse immunitaire au virus. Les cytokines émises par le système immunitaire pourraient être en cause car elles jouent aussi un rôle dans le développement du cerveau, au moins in vitro (sur des cultures cellulaires) où, à des taux élevés, comme lors d'une infection grippale, elles empêchent le développement normal des neurones. En temps normal, le placenta ne filtre ni les hormones ni les nutriments qui passent de la mère au fœtus. Quand la mère subit une infection grippale, le placenta se comporterait différemment, pouvant parfois inviter le fœtus à produire ses propres cytokines même s'il n'est pas en contact avec le virus. Des études ont montré que l'interleukine 8 a notablement augmenté dans le sang de mères ayant donné naissance à des enfants schizophrènes.
Deux gènes qui semblent associés au risque de schizophrénie, sont également impliqués dans la production de cytokines.
Une expérience[4] a consisté à injecter à des souris enceintes, non pas un virus grippal mais une molécule à base d'ARN viral, non dangereuse, mais reconnue comme étrangère par l'organisme, pour obtenir une réponse immunitaire sans infection. Les souris nées de ces mères se sont comportées comme la progéniture de mères infectées par une grippe (anormalement et beaucoup plus craintives que les souris normales, moins enclines à explorer et à interagir avec d'autres souris), suggérant que c'est bien la réponse immunitaire et non le virus (ni un gène de prédisposition activé par l'infection virale) qui affecterait la formation du cerveau (l'autopsie a montré que les neurones de ces souris étaient anormalement distribués). Ceci laisse penser que certaines schizophrénies pourraient avoir des causes environnementales (comme certaines maladies auto-immunes) et des origines pré-natales à des infections de la mère durant la grossesse.Paradoxalement, ces résultats posent aussi la question de la recommandation des CDC américains de vacciner les femmes enceintes (car la vaccination provoque une réaction immunitaire, qui pourrait parfois aussi durablement agir sur le cerveau du fœtus) et les précautions à prendre en cas de pandémie grippale.
Une infection dans la prime enfance voire chez l'adulte pourrait parfois aussi être cause de maladie mentale, non directement mais via une réaction auto-immunitaire, mais ceci reste à confirmer[5].
Ina Weiner [6] étudie si des antipsychotiques pourraient prévenir des schizophrénies d'origine environnementale de ce type. Des souris choisies dans un lot exposé in utero à un toxique chimique qui a conduit beaucoup d'entre elles à développer des symptômes et des anomalies cérébrales évoquant à la schizophrénie chez l'Homme (avec de premiers signes de déclin cognitif à la puberté, avant développement de symptômes proches d'une schizophrénie) ont été traitées par des antipsychotiques dès les premiers symptômes. Ce traitement les a protégées des symptômes de type schizophréniques et de modifications cérébrales associées (diminution du poids de l'hippocampe, qui accompagnent la schizophrénie).
Il semble exister une cause génétique commune avec les troubles bipolaires[7], ce qui fait poser la question par certains de la réalité de la distinction entre les deux syndromes[8].
Ces maladies, qui apparaissent le plus souvent chez des sujets âgés de 15 à 35 ans, sont un problème majeur de santé publique.
Quelques idées reçues
Le terme schizophrénie, introduit initialement par Bleuler, signifie littéralement : « esprit coupé ». Associée à la fréquente représentation dans le cinéma anglo-saxon de personnages présentant des personnalités multiples, cette étymologie favorise une confusion assez répandue dans le grand public entre schizophrénie et trouble dissociatif avec personnalités multiples.
D'autre part, une partie de la presse généraliste a pris l'habitude d'associer schizophrénies et comportements dangereux ou hétéroagressifs. En réalité, bien qu'il arrive effectivement que des patients schizophrènes aient des conduites dangereuses, cela reste relativement rare. Le taux d'actes de violence n'est pas plus élevé au sein de la population schizophrène qu'au sein de la population totale. Enfin, l'affection est un facteur de vulnérabilité en soi et elle expose donc les schizophrènes à la violence sociale : les statistiques montrent que ces derniers ont une espérance de vie moins élevée que celle de la population totale.
Diagnostic
Le diagnostic d'une schizophrénie repose sur la constatation par le psychiatre et/ou le psychologue de signes indirects essentiellement liés à la dissociation, et donc leur mise en perspective avec le vécu psychique rapporté par le patient. Ce diagnostic peut éventuellement être complété par des tests neuropsychologiques. Il n'existe pas de test de dépistage biologique ou d'imagerie médicale permettant d'émettre un diagnostic positif de schizophrénie. La réalisation de bilans complémentaires notamment somatiques est indispensable, en particulier au début de la pathologie, afin de poser le diagnostic, mais aussi au cours de l'évolution de la maladie.
Schizophrénie, une maladie ?
Georges Lanteri Laura dans ses textes sur la sémiologie psychiatrique explique que, d'abord la maladie est un concept opératoire et pas une chose dont l'histoire en médecine se trace ainsi : au XVIIe siècle, Thomas Sydenham autonomise une maladie lorsque les mêmes symptômes évoluent de façon typique et prévisible chez tous les patients (goutte, chorée, par exemple). Puis avec Jean-Baptiste Morgagni et Rudolf Virchow, le concept de maladie se formulera ainsi : groupes de signes physiques corrélés à une altération macroscopique, puis microscopique, spécifique. L'œuvre des Pastoriens décentrera la notion de maladie de la lésion observée à la causalité. Puis la médecine expérimentale, avec Claude Bernard, inclura dans la définition de la maladie sa physiopathologie. En ce qui concerne la schizophrénie, il faut bien reconnaître que l'on est dans une période « pré-sydenhamienne » : nous ne disposons pas à l'heure actuelle d'examens complémentaires ayant une valeur diagnostique fiable[9].
Diagnostic catégoriel
Les critères diagnostiques utilisés peuvent être ceux des classifications internationales : DSM et Classification internationale des maladies CIM-10. Dans ce cas le diagnostic repose sur le recueil d'une liste de symptômes cliniques qui doivent être réunis pour qu'une personne soit « qualifiée » de schizophrène : tout dépend à la fois de la présence et de la durée de certains signes ou symptômes. Y interviennent également des éléments subjectifs dans un contexte relationnel donné, ainsi la bizarrerie « s'interprète » dans un contexte relationnel où le ressenti subjectif du clinicien intervient.
L'estimation des symptômes des schizophrénies comme des autres affections mentales est toujours à mettre en perspective avec le contexte social, familial et culturel du sujet. En effet certaines bizarreries, ou discours, peuvent par exemple connaître une variabilité sociale.
Ainsi, il est banal pour les cliniciens que des références à des phénomènes qui peuvent sembler délirants en France puissent témoigner d'une dépression pour un sujet fortement inscrit dans la culture maghrébine (du fait par exemple de l'usage de l'arabe dialectal appauvri sur le plan sémantique par rapport à la langue arabe classique au chapitre des descriptions des états d'âme, ainsi que par l'influence du Mektoub qui peut déplacer la culpabilité en dehors de la sphère individuelle).
Dans le DSM-IV, ces critères sont :
- A) Symptômes caractéristiques :
Ces symptômes peuvent être présents de façon isolée ou associée, et une évolution de plus de six mois de la symptomatologie permet de proposer un diagnostic qui nécessite par ailleurs d'éliminer une organicité.
Les troubles cognitifs sont souvent les premiers symptômes qui apparaissent chez le schizophrène. On les appelle aussi symptômes annonciateurs. Ce sont ces troubles qui entraînent les difficultés de socialisation chez une personne atteinte.
- Troubles d’attention, de concentration, manque de tolérance à l’effort : le schizophrène prend du temps à répondre aux questions, à réagir aux situations demandant une réponse rapide ; il n’est plus capable de suivre ses cours, de se concentrer sur un film.
- Troubles de mémoire : le schizophrène oublie de faire des tâches de la vie quotidienne (faire ses devoirs, aller à ses rendez-vous), a de la difficulté à raconter ce qu’il lit, à se rappeler ce que les autres disent ou à suivre une conversation. Sa mémoire autobiographique est affectée : il oublie plusieurs moments de son histoire personnelle. Sa mémoire de travail fonctionne plus difficilement : il est incapable d'effectuer plusieurs tâches en même temps en se souvenant où il en est dans chacune d’elles.
- Troubles des fonctions exécutives : les fonctions exécutives sont essentielles à tout comportement dirigé, autonome et adapté, comme préparer un repas. Le schizophrène a de la difficulté à conceptualiser les gestes nécessaires à la réalisation d’une tâche, à anticiper les conséquences ; il manque de planification, d’organisation des séquences d’actions pour réaliser un but et manque également de flexibilité, de discernement, de vérification, d’autocritique.
Alors qu’ils se présentent en premier, ces symptômes annonciateurs persisteront plus longtemps que les symptômes aigus.
Les symptômes aigus (positifs) se manifestent habituellement au début de l’âge adulte, entre 17 et 23 ans chez les hommes et entre 21 et 27 ans chez les femmes. Ils sont dits « positifs » parce qu’il s’agit de manifestations qui s’ajoutent aux fonctions mentales normales. C’est leur présence qui est anormale.
- Hallucinations : ce sont des perturbations des perceptions le plus souvent auditives (le schizophrène entend une voix qui fait des commentaires ou profère des insultes, des menaces), mais parfois aussi visuelles, olfactives ou tactiles.
- Délires : ce sont des erreurs de jugement logique. Le schizophrène s’imagine que la personne qui le regarde dans l’autobus ou qui le croise dans la rue est là pour l’espionner ; il se sent surveillé, persécuté, en danger ou croit que la télévision lui envoie des messages ; il est convaincu d’avoir le pouvoir d’influencer les événements dans le monde, qu’il est contrôlé par une force ou qu’on peut lire dans ses pensées, etc.
- Langage incohérent : le schizophrène peut dire des phrases sans suite ou incompréhensibles et inventer des mots.
- Agissements bizarres : par exemple fermer les stores de la maison par crainte d’être espionné ; collectionner des bouteilles d’eau vides etc.
Les symptômes déficitaires (négatifs) s’observent par un manque ou une absence de comportements spontanés, attendus.
- Isolement, retrait social : le schizophrène perd plaisir à ses activités de loisirs. Il délaisse ses amis, se retire dans sa chambre, devient même irritable si on tente de l’approcher. Il se coupe peu à peu de la réalité.
- Alogie ou difficulté de conversation : le schizophrène ne trouve plus ses mots, donne des réponses brèves et évasives et ne réussit plus à communiquer ses idées ou ses émotions.
- Apathie, perte d’énergie : le schizophrène passe ses journées devant la télé sans vraiment être capable de suivre ce qui s’y passe, il néglige son hygiène ou son apparence personnelle et manque de persistance ou d’intérêt pour commencer ou achever des tâches routinières (études, travail, ménage). Cette attitude donne une impression d’insouciance, de négligence, de manque de volonté et de paresse.
- Diminution de l’expression d’émotions : le visage du schizophrène devient inexpressif, ses inflexions vocales diminuent (il parle toujours sur le même ton), ses mouvements sont moins spontanés, ses gestes, moins démonstratifs.
- B) Dysfonctions sociales ou d'occupation professionnelle :
- Si pendant une durée significative depuis le commencement des troubles, l’un des domaines liés aux relations sociales comme l’activité professionnelle, les relations interpersonnelles ou l’hygiène, sont nettement réduites par rapport à la situation antérieure.
- C) Durée :
- Les signes continus du trouble persistent pendant au moins six mois : cette période doit inclure au moins un mois de symptômes (ou moins en cas de traitement réussi) correspondant aux critères de type A.
On peut commencer à dénombrer, par exemple, cinq sous-types de schizophrénie :
- type catatonique (avec des mouvements rares ou déréglés) ;
- type hébéphrénique ou hébéphréno-catatonique (où le repli autistique prédomine) ;
- type paranoïde (où les hallucinations et/ou le délire plus ou moins mal structuré prédominent) ;
- type dysthymique (avec troubles majeurs de l'humeur) ;
- type héboïdophrénique (pseudo psychopathique).
Modèle dimensionnel
On peut penser, comme récemment Richard Bentall dans son livre Madness explained: psychosis and human nature, paru en 2003, que la schizophrénie est seulement une limite du spectre de l'expérience et du comportement, et que tous ceux qui vivent en société peuvent en avoir quelques expériences dans leur vie. Cela est connu comme le modèle continu de la psychose.
Présentation clinique
Les schizophrénies sont caractérisées cliniquement par la dissociation psychique et la présence, en proportion variable, de symptômes dit « positifs » et « négatifs ». Cette classification a été introduite par Andreassen dans les années 1980. Les symptômes positifs, ainsi dénommés car s'ajoutant à l'expérience de la réalité et aux comportements habituels, comprennent les éléments sémiologiques communs aux états psychotiques aigus : idées délirantes et hallucinations, ainsi que les troubles cognitifs regroupés sous le terme de désorganisation ou troubles du cours de la pensée. Les symptômes négatifs sont ainsi dénommés car ils reflètent le déclin des fonctions normales et se traduisent par une altération des fonctions cognitives complexes d'intégration : altération des fonctions mnésiques, difficultés de concentration, pauvreté du langage spontané, du comportement moteur : aboulie, amimie, apragmatisme, mais aussi du fonctionnement social ou émotionnel : altération de la vie de relation, un abrasement des affects et de la motivation (athymhormie). Du fait du grand nombre de combinaisons différentes possibles entre ces symptômes, aboutissant ainsi à des formes cliniques variées, certains considèrent la schizophrénie comme un syndrome, traduction clinique de pathologies multiples et non comme une pathologie unique.
Le psychiatre Kurt Schneider a essayé de répertorier les formes particulières des symptômes psychotiques que pouvaient produire les psychoses. Ils sont appelés symptômes de premier rang et comprennent l'impression d’être contrôlé par une force externe, de ne plus être maître de sa pensée, le vol de la pensée, l'écho et les commentaires de la pensée, l'impression que la pensée est transmise à d’autres personnes, la perception de voix commentant les pensées ou les actions du sujet, ou d'avoir des conversations avec d’autres voix hallucinées en somme ce qui relève de l'automatisme mental de G.G. de Clérambault.
Diagnostic différentiel
On peut noter que plusieurs des symptômes positifs ou psychotiques peuvent intervenir dans de nombreux désordres et pas seulement dans les schizophrénies. Les schizophrénies se différencient des autres psychoses chroniques par le relâchement associatif, la diffluence des processus psychiques et le relâchement de la pensée, le délire est lui-même souvent flou et mal organisé.
Pour poser le diagnostic, il importe de rechercher les manifestations de la dissociation. À ne pas confondre avec le terme de dissociation introduit par les classifications anglo-saxonnnes pour tenter de supprimer l'hystérie car la description « objective » de cette dernière pose problème.
Il convient également d'éliminer des causes organiques par exemple : notamment toxiques (par exemple : l'intoxication chronique au cannabis et ses conséquences amotivationnelles…), l'épilepsie, la présence d'une tumeur au cerveau, les troubles endocriniens thyroïdiens, de même que d'autres affections physiques qui provoquent des symptômes apparemment analogues à ceux de la schizophrénie, telles l'hypoglycémie et la maladie de Wilson. Il faut également établir clairement qu'il ne s'agit pas d'un trouble bipolaire ou de toute autre psychose ou syndrome démentiel. Enfin, certains troubles de la personnalité peuvent être trompeurs pour les profanes ou en début d'évolution.
Diagnostic précoce
Formes de schizophrénie
On peut également en distinguer grossièrement plusieurs formes assez polymorphes voire intriquées :
- La schizophrénie simple. Les symptômes négatifs sont au premier plan : appauvrissement des relations socio-professionnelles, tendance à l’isolement et au repli autistique dans un monde intérieur. Il y a peu ou pas de symptômes délirants. Cette forme évolue lentement mais très souvent vers un déficit de plus en plus marqué.
- La schizophrénie paranoïde. C’est la forme la plus fréquente de schizophrénie. Le délire et les hallucinations dominent le tableau clinique et le sujet répond le plus souvent aux traitements antipsychotiques.
- La schizophrénie hébéphrénique. La dissociation de l’unité psychique du sujet est prédominante. C’est la forme la plus résistante aux thérapeutiques. Cette forme de schizophrénie touche principalement les adolescents.
- La schizophrénie catatonique. Le patient est comme figé physiquement et conserve les attitudes qu’on lui impose, comme une poupée de cire. Il est enfermé dans un mutisme ou répète toujours les mêmes phrases. Actuellement, cette forme se traite et est donc rarement définitive.
- La schizophrénie dysthymique (troubles schizo-affectifs). Les accès aigus ont la particularité d’être accompagnés de symptômes dépressifs, avec risque suicidaire, ou au contraire de symptômes maniaques. Ces formes répondent au moins en partie aux traitements par thymorégulateurs (comme le lithium).
- La schizophrénie pseudonévrotique. Elle associe des symptômes de schizophrénie et des symptômes importants de névrose (hystérique, phobique, anxieuse ou obsessionnelle).
- La schizophrénie pseudo-psychopathique ou « héboïdophrénique ». Cet état est considéré comme un trouble à caractère pré-schizophrénique où l'adolescent a des comportements d'opposition importants envers son entourage en présence de trouble de la pensée, phases délirantes et impulsivité. Il coexiste alors des passages à l’acte très violents et des symptômes dissociatifs comme une grande froideur affective.
Selon le DSM-IV-TR, La schizophrénie se divise en 5 types:
- Type paranoïde: Voir ci-haut
- Type catatonique: Voir ci-haut
- Type désorganisé : Le discours désorganisé, les comportements désorganisé et l'affect abrasé ou inapproprié prennent toute la place du tableau clinique. Grande incidence familiale avec un pronostic peu favorable.
- Type indifférencié : Les symptômes clés de la schizophrénie sont présents et les critères généraux sont atteints sans rentrer dans un type particulier (paranoïde, catatonie, désorganisée).
- Type résiduel : L'absence de symptômes positifs actifs (hallucination, délire, comportement et discours désorganisé) est caractéristique ainsi que la présence de certains éléments atténués (croyances étranges) ou de symptômes négatifs (apathie, isolement social, perte de plaisir et d'intérêt, etc.).
Modèle étiologique bio-psycho-social
Il s'agit d'une pathologie multifactorielle aboutissant à un désordre d'ordre neuropsychiatrique (altération du fonctionnement cérébral et relationnel). On estime que c’est un mélange de prédispositions génétiques (tendance familiale ou individuelle rattachée au génome) et de prédispositions environnementales (environnement affectif, histoire et trajectoire personnelle, hygiène de vie, situation familiale, environnement ou situation récurrente stressante), un évènement significatif pour le sujet et éventuellement endogène ou d'apparence anodine va constituer une sorte de stress particulièrement aiguë et jouer alors rôle de déclencheur engendrant la crise.
On pense que les premières phases de développement de l'individu sont déterminantes, en particulier pendant le stade fœtal et à l'occasion des interactions précoces avec la mère (c'est une interprétation restrictive de ce dernier point qui a pu conduire à un discours fortement culpabilisateur à l'égard des familles). On notera, pour mémoire, la place de la dopamine dans le circuit mésolimbique cérébral. Le rôle de la dopamine dans cette maladie a été proposé à partir de l'observation de l'amélioration des symptômes délirants et de la dissociation avec l'utilisation des neuroleptiques au moment de leur découverte, ce rouage intervient mais n'est qu'un aspect d'une conjonction très complexe de facteurs. Ainsi sur le plan neurochimique bien d'autres neuromédiateurs jouent des rôles dans la schizophrénie comme par exemple la sérotonine. Chaque fois qu'un nouvel éclairage est porté sur l'un d'entre eux son implication dans la vie psychique est avidement explorée par les chercheurs dans tous les champs de la psychopathologie.
Anatomie du cerveau et schizophrénie
Il existe des anomalies du lobe temporal, retrouvée lors d'imagerie par résonance magnétique du cerveau d'adolescents schizophrènes[10],[11] (diminution de la surface du sillon collatéral), cette anomalie apparaissant lors des modifications du cerveau à l'adolescence. L'importance de ces modifications n'est apparemment liée ni à la durée de la pathologie ni aux doses de médicaments pris par les patients.
Facteurs génétiques et environnementaux
Génétiques
Statistiquement, on observe que chez les hommes la maladie se déclare cliniquement durant la fin de l'adolescence, alors que pour les femmes cela est parfois plus tardif, que les fils aînés ou uniques sont statistiquement plus affectés. Aucun de ces arguments ne plaide en faveur d'une origine génétique.
Une hypothèse est que le patrimoine d'un individu puisse prédisposer à cette maladie : sur de vrais jumeaux, dans le cas d'une personne schizophrène, son jumeau a 40 % de risque de l'être aussi[12]. De même, la probabilité d'être atteint est supérieure en cas d'atteinte d'un cas dans la même famille[13], mais ceci n'implique pas obligatoirement ni toujours une cause génétique, car les jumeaux peuvent aussi avoir été ensemble exposés in utero aux conséquences immunitaires d'une infection virale de la mère ou d'un vaccin ou à un facteur ou co-facteur environnemental.
Certains gènes ont été identifiés comme marqueurs de risque, comme NRG1 ou DTNBP1[14].
Environnementaux
Certains facteurs environnementaux contribuent au déclenchement de la maladie en particulier dans les premières semaines du développement[14]. À cela, on doit ajouter les facteurs individuels comme une naissance en hiver[14].
Les schizophrènes consomment fréquemment des toxiques, ce qui complique l'évolution de leurs troubles. Cette consommation est en quelque sorte une recherche d'apaisement, bien souvent inefficace voire aggravante. Certaines intoxications chroniques donnent des tableaux pseudo-schizophréniques.
Selon le docteur Dolores Malaspina, directrice du département de psychiatrie de la New York University School of Medicine, le perchloroéthylène, substance toxique utilisée dans le nettoyage à sec, augmenterait de 3,5 fois le risque de développer des symptômes schizophréniques [15]. Le tueur de Virginia Tech, Cho Seung-hui aurait pu être affecté par cette substance, ses parents ayant une entreprise de nettoyage à sec [15].
Le contexte peut représenter lui-même un facteur aggravant.
Lien entre schizophrénie et consommation de cannabis
Le lien entre consommation de cannabis et schizophrénie a souvent été constaté par les chercheurs[réf. nécessaire] et a mené à des recherches plus poussées afin d'en déterminer l'origine.
Deux directions contribuent à en comprendre l'impact, l'une considère que la consommation de cannabis est antérieure aux épisodes schizophréniques et donc les favorise, l'autre constate une consommation postérieure et donc sans lien direct sauf une sorte d'auto-médication des usagers.
Ainsi différentes études visent à établir une corrélation entre consommation chronique de cannabis et augmentation de la vulnérabilité aux épisodes psychotiques brefs et à la schizophrénie. Cela signifie que certaines personnes présentant une vulnérabilité à la schizophrénie (par exemple) mais qui n'auraient pas présenté de symptômes de cette maladie durant leur vie dans des conditions de stress habituelles, vont décompenser et entrer dans cette pathologie du fait de leur consommation de cannabis. Le risque relatif est de l'ordre de 4, ce qui signifie que a priori (sans connaître le degré de vulnérabilité d'une personne), une personne a 4 fois plus de risque de présenter une schizophrénie que si elle ne consommait pas de cannabis de manière régulière[16]. Ce point de vue insiste sur le fait que ce n'est pas l'ordre dans lequel les symptômes apparaissent, ordre très difficile à prouver, mais le résultat qui peut être comparé : sans ingérence de cannabis, la personne a 4 fois moins de risque de se retrouver victime de schizophrénie.
Ces études sont complétées par d'autres études qui établissent une éventuelle relation entre schizophrénie et cannabis, sans définir au préalable le symptôme psychotique mais en énumère les symptômes pour ensuite les relier à la schizophrénie, ce qui peut constituer une forme de biais. D'autre part, on relève d'autres études contradictoires[17]. Il est ainsi mentionné que l'usage du cannabis étant en grande augmentation depuis les années 1980, si une véritable corrélation existait avec la schizophrénie, on aurait dû voir la même courbe d'augmentation dans les diagnostics.
Quoi qu'il en soit, à l'heure actuelle des recherches, selon l'Inserm « l’usage de cannabis apparaît donc comme l’un des très nombreux facteurs de causalité (ni nécessaire, ni suffisant) qui accompagne la survenue de la schizophrénie sans en affecter l'évolution de façon favorable, bien au contraire ces produits aggravent certains symptômes. Au regard des études analysées par les experts, il apparaît néanmoins que toutes les personnes exposées au cannabis ne deviendront pas schizophrènes. »[18]
Neurobiologie
Anomalies neuro-développementales précoces
On considère également que des processus liés au développement précoce du système nerveux sont importants, en particulier au cours de la grossesse. Par exemple, des femmes qui étaient enceintes pendant la sévère famine de 1944 aux Pays-Bas présentaient un risque accru pour leur enfant de développer plus tard la maladie[19]. De même, des études ont comparé des mères finnoises ayant appris la mort de leur mari à la Guerre d'Hiver de 1939-1940, alors qu'elles étaient enceintes, à des mères ayant appris la mort de leur mari après la grossesse. Ces études ont montré dans le premier cas un risque fortement accru pour l'enfant de développer la maladie[20], ce qui suggère que même un traumatisme psychologique chez la mère peut avoir un effet néfaste. En outre, il existe à présent des indications claires qu'une exposition prénatale à des infections virales ou bactériennes augmente le risque d'apparition de la schizophrénie, confirmant l'existence d'un lien entre une pathologie développementale et le risque de développer la maladie[21].
Certains chercheurs suggèrent que c'est une interaction entre des facteurs environnementaux lors de l'enfance et des facteurs de risque neurobiologiques qui détermine la probabilité de développer la schizophrénie à un âge ultérieur. On considère que le développement neurologique de l'enfant est sensible à des éléments caractéristiques d'un cadre social perturbé tels que le trauma, la violence, le manque de chaleur dans les contacts personnels ou l'hostilité. Chacun de ces éléments a été identifié comme facteur de risque. Des recherches ont suggéré que les effets favorables ou défavorables de l'environnement de l'enfant interagissent avec les déterminants génétiques et les processus de développement du système nerveux, avec des conséquences à long terme pour le fonctionnement du cerveau. Cette combinaison de facteurs jouerait un rôle dans la vulnérabilité à la psychose qui se manifeste plus tard à l'âge adulte[22].
 La tomographie à émission de positron (TEP) lors d'une tâche de mémoire de travail indique que moins les lobes frontaux (en rouge) sont activés, plus on observe une augmentation anormale d'activité dopaminergique dans le striatum (en vert), qui serait liée aux déficits cognitifs chez le patient schizophrène[23].
La tomographie à émission de positron (TEP) lors d'une tâche de mémoire de travail indique que moins les lobes frontaux (en rouge) sont activés, plus on observe une augmentation anormale d'activité dopaminergique dans le striatum (en vert), qui serait liée aux déficits cognitifs chez le patient schizophrène[23].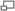
Modèle dopaminergique
Les troubles schizophréniques sont fréquemment rattachés à un dysfonctionnement de la voie dopaminergique mésolimbique. Cette théorie, connue sous le nom d'« hypothèse dopaminergique de la schizophrénie », est basée sur le fait que la plupart des substances à propriétés antipsychotiques ont une action sur le système de la dopamine. C'est la découverte fortuite d'une classe de médicaments, les phénothiazines, qui est à l'origine de cette découverte. Les médicaments antipsychotiques ou neuroleptiques agissant entre autres sur le système dopaminergique ont fait l'objet de développements ultérieurs et restent un traitement courant de première indication.
Cependant, cette théorie est actuellement considérée comme trop simplificatrice et incomplète, notamment du fait que de nouveaux médicaments (les antipsychotiques atypiques), comme la clozapine, sont aussi efficaces que les médicaments plus anciens (ou antipsychotiques typiques), comme l'halopéridol. Or cette nouvelle classe de molécules a également des effets sur le système de la sérotonine, et pourrait être un bloquant un peu moins efficace des récepteurs à la dopamine. Selon le psychiatre David Healey, des compagnies pharmaceutiques auraient encouragé des théories biologiques trop simples pour promouvoir les traitements de nature biologique qu'elles proposent[24].
Rôle du glutamate et des récepteurs NMDA
L'intérêt s'est également porté sur un autre neurotransmetteur, le glutamate, et sur la fonction diminuée d'un type particulier de récepteur au glutamate, le récepteur NMDA. Cette théorie a pour origine l'observation de niveaux anormalement bas de récepteurs de type NMDA dans le cerveau de patients schizophrènes examinés post-mortem[25], et la découverte que des substances bloquant ce récepteur, comme la phencyclidine ou la kétamine, peuvent mimer chez le sujet sain des symptômes et des troubles cognitifs associés à la maladie[26].
L'« hypothèse glutamatergique » de la schizophrénie devient actuellement de plus en plus populaire, en particulier du fait de deux observations : d'une part, le système glutamatergique peut agir sur le système dopaminergique, et d'autre part, une fonction glutamatergique réduite a pu être associée à un faible niveau de performance à des tests qui nécessitent le fonctionnement de l'hippocampe et du lobe frontal, dont on sait qu'ils sont impliqués dans la schizophrénie[27]. Cette théorie est également étayée par des essais cliniques montrant que des molécules qui sont des co-agonistes du complexe associé au récepteur NMDA sont efficaces pour réduire les symptômes schizophréniques. Ainsi, les acides aminés D-sérine, glycine et D-cyclosérine facilitent la fonction du récepteur NMDA grâce à leur action sur le site co-agoniste recevant la glycine. Plusieurs essais cliniques contrôlés par placebo, et visant à augmenter la concentration de glycine dans le cerveau, ont montré une réduction principalement des symptômes négatifs[28].
Données neurophysiologiques et imagerie cérébrale
Avec le développement récent des techniques d'imagerie médicale, beaucoup de travaux sont consacrés à des différences de structure ou de fonction dans certaines régions cérébrales chez des schizophrènes.
On a longtemps cru que le cerveau des schizophrènes était d'apparence essentiellement normale. Les premières indications de différences structurelles sont venues de la découverte d'un élargissement des ventricules cérébraux chez des patients dont les symptômes négatifs étaient particulièrement marqués[29]. Toutefois, ce résultat ne s'avère guère utilisable au niveau individuel du fait de la grande variabilité observée entre les patients. Un lien entre l'élargissement ventriculaire et une exposition aux médicaments antipsychotiques a été suggéré [30].
Des études plus récentes ont montré qu'il existe de nombreuses différences dans la structure cérébrale selon que les personnes présentent ou non un diagnostic de schizophrénie[31]. Toutefois, comme dans le cas des études antérieures, la plupart de ces différences ne sont détectables que lorsqu'on compare des groupes et non des individus.
Des études mettant en œuvre des tests neuropsychologiques combinés à des techniques d'imagerie cérébrale comme l'imagerie par résonance magnétique fonctionnelle (IRMf) ou la tomographie par émission de positons (TEP) ont cherché à mettre en évidence des différences fonctionnelles d'activité cérébrale chez des patients. Elles ont montré que ces différences surviennent plus fréquemment au niveau des lobes frontaux, de l'hippocampe et des lobes temporaux[32]. Ces différences sont fortement liées aux déficits cognitifs fréquemment associés à la schizophrénie, notamment dans le domaine de la mémoire, de l'attention, de la résolution de problèmes, des fonctions exécutives et de la cognition sociale.
Des enregistrements électroencéphalographiques (EEG) de personnes schizophrènes lors de tâches à dominante perceptive ont montré une absence d'activité dans la bande de fréquence gamma (fréquences élevées), qui indiquerait une faible intégration de circuits neuronaux critiques du cerveau[33]. Les patients présentant des hallucinations intenses, des croyances illusoires et une désorganisation de la pensée avaient également la synchronisation de plus basse fréquence. Les médicaments pris par ces personnes ne permettaient pas de retour du rythme vers la gamme de fréquence gamma. Il est possible que les altérations de la bande gamma et de la mémoire de travail soient liées à des altérations des interneurones inhibiteurs produisant de l'acide gamma-aminobutyrique (GABA). On a observé dans le cortex préfrontal dorsolatéral de patients schizophrènes une altération d'une sous-classe particulière d'interneurones GABAergiques caractérisés par la présence de la protéine parvalbumine[34].
Comorbidités
Les comorbidités, ou association d'autres pathologies, sont fréquentes dans les schizophrénies : intoxication, abus et dépendance aux substances, troubles anxieux, troubles de l'humeur, suicide, handicap social, iatrogénie. Globalement, les patients schizophrènes vivent 10 à 12 ans de moins en moyenne que l'espérance de vie dans la population générale.
Traitement et devenir des schizophrènes
Une étude : longitudinales princeps.
Récemment, des chercheurs américains ont génétiquement créé le premier modèle animal reproduisant la schizophrénie, à savoir une souris avec un gène DISC1 incomplet. Cela devrait permettre de mieux comprendre l'évolution de cette maladie, et de développer de nouveaux traitements[35].
Traitement médicamenteux
Les neuroleptiques typiques et atypiques, dénommés récemment pour des raisons essentiellement commerciales antipsychotiques sont les principaux médicaments utilisés dans le traitement des schizophrénies ou des troubles voisins. Ils ne guérissent pas la maladie, ils contribuent à la soigner, et en atténuant quelques symptômes. Ils présentent des effets secondaires dont certains sont corrigés par des traitements dits « correcteurs ». On peut les associer à d'autres psychotropes (anxiolytiques, hypnotiques, antidépresseurs). Les traitements médicamenteux ne sont qu'un aspect généralement indispensable mais jamais suffisant dans des soins complexes. Le traitement est un processus long et difficile.
Une deuxième génération d'antipsychotiques a été développée, il s'agit d'antagonistes à la dopamine et à la sérotonine (S.D.A.) ayant une action plus ciblée (moins d'effets secondaires). Au niveau méso-limbique, ils bloquent les récepteurs D2 (à dopamine, il y a donc une diminution des syndromes positifs. Au niveau méso-cortical, ils bloquent la production de sérotonine, ce qui déclenche la production de dopamine (déficiente à ce niveau), les symptômes négatifs disparaissent. Cette deuxième génération de neuroleptiques existe sous forme de comprimés ou d'injections à effectuer à des intervalles précis.
Le soin par injection -intramusculaire- assure une (possiblement) meilleure stabilité psychique au patient que la (contrainte d'une) prise quotidienne de comprimés: en effet le produit est libéré progressivement sans que le patient n'ai (plus) à s'en soucier, ...et le risque d'arrêt total du soin médicamenteux - même pour une période supposée temporaire - disparait. L'arrêt du traitement est souvent peu compatible avec le suivi, au réel danger de la venue, au bout du compte, d'une crise de folie.
Existe aussi toutefois pour celui qui ne désire pas ce(s) type(s) de prise-en-charge, la possibilité de poursuivre le soin médicamenteux avec usage du produit (moins dosé) en gouttes, ... ce qui permet au soigné comme au soignant de déplacer (le risque qui réside dans) la réfraction - refus de traitement - ...au bénéfice d'un pacte conjoint de soin, pour mettre en place une réelle qualité de vie personnelle et sociale.
Il est primordial pour une efficience du soin, que le patient (fasse un choix de) désire(r) 'sa' prise-en-charge... et ce, aussi, dans l'acceptation du (type de) médication et/ou mode d'administration; le suivi du trouble schizophrénique associé à une psychose se fait sur la durée, et suppose d'éviter la venue de réfraction... Pour toutes ces raisons, en aucun cas l'injection ne peut être imposée en 'ambulatoire', sachant qu'heureusement ce négationisme possible de la prise-en-charge dans son -apparente- complexité, est absolument contraire aux lois d'éthique.
Formes résistantes au traitement de première intention
On peut changer de classe de neuroleptique (un classique pour un atypique et vice et versa). On peut introduire la clozapine qui est le neuroleptique le plus efficace mais aussi le plus difficile à mettre en route car ayant des effets secondaires graves. En France, il a une délivrance limitée (à la semaine en début de traitement après contrôle de la numération leucocytaire), et demande une augmentation des doses très progressive.
Enfin on peut utiliser la sismothérapie qui consiste à provoquer sous anesthésie générale des crises épileptiques. C'est un traitement surtout efficace sur les formes catatoniques ou sur les hallucinations. La stimulation magnétique transcrânienne est basée sur le même principe mais permet de cibler la zone à faire « décharger » et a donc, a priori, une même efficacité pour des crises épileptiques moins importantes. Cette méthode, dont l'efficacité n'a pu encore être testée à grande échelle, semble avoir moins d'effets secondaires que la sismothérapie.
Interaction entre l'alcool et les neuroléptiques
L'alcool peut agir de manière néfaste dans le cadre de la guérison du patient s'il est consommé de manière régulière. Le mélange des deux peut provoquer un effet, nommé effet antabuse. L'alcool intervient alors comme inhibiteur du métabolisme du médicament.
Prises en charge psychothérapeutiques et éducatives
Psychothérapies psychanalytiques des psychoses et des schizophrénies
À la suite d'Eugen Bleuler, Carl Gustav Jung, son élève et temporaire compagnon de route de la psychanalyse, a ouvert la voie du traitement psychothérapeutique de la schizophrénie. Victor Tausk et, plus tard, Paul-Claude Racamier, Gisela Pankow, Harold Searles, Marguerite Sechehaye et son fameux Journal d'une schizophrène, Christian Müller, Salomon Resnik, Herbert Rosenfeld, Wilfred Bion et Frieda Fromm-Reichmann se sont intéressés tant aux traitements qu'à la théorie psychanalytique des schizophrénies. Réputées réfractaires au transfert, selon les psychanalystes les schizophrénies se sont révélées accessibles à un travail psychanalytique authentique, que ce soit dans un cadre institutionnel ou dans un setting aménagé.
Cependant, le rapport INSERM : Psychothérapie : Trois approches évaluées (2004)[36], (objet des critiques, entre autres, de Perron et coll. sur le site de la Société Psychanalytique de Paris[37] ; les réponses de Cottraux à ces critiques ont été publiées sur le site de l'AFFORTHECC[38]) relate que deux méta-analyses rassemblant les travaux effectués sur des patients schizophrènes stabilisés et suivis en ambulatoire montrent peu ou pas d’effet de la psychothérapie psychodynamique ou psychanalyse ; et qu'une étude qui concerne des patients hospitalisés (en phase aiguë) ne met pas en évidence d’effet additionnel de la thérapie psychodynamique sur le traitement médicamenteux.
Thérapie cognitive pour le déficit
Remédiation cognitive
La remédiation cognitive[39] est une technique qui s'apparente aux méthodes thérapeutiques rééducatives. Elle est de plus en plus employée dans le traitement de la schizophrénie, en complément de l'association des neuroleptiques et de la psychothérapie. L'utilisation de la remédiation cognitive dans le traitement de la schizophrénie est justifiée par l'efficacité seulement partielle des autres traitements employés. Les symptômes négatifs, la désorganisation, les troubles attentionnels et mnésiques et certains symptômes positifs résistent fréquemment à ces traitements. De plus, des troubles attentionnels, amnésiques et exécutifs persistent souvent, même lorsque les symptômes positifs et négatifs se sont amendés sous l'effet du traitement neuroleptique. Or ces troubles sont à l'origine d'un handicap résiduel, gênant pour le patient qui en souffre.
En pratique, toutes les formes de remédiation cognitive employées visent à agir sur des processus altérés, de manière à rendre les patients plus efficients dans la réalisation de certaines tâches. Cette intervention peut être réalisée de deux manières : soit en agissant directement sur les processus en question, soit en tentant de développer des compétences alternatives. L'objectif est de permettre au sujet de pouvoir traiter plus efficacement des situations élémentaires artificielles, ce qui pourra avoir un impact sur sa capacité à affronter les situations concrètes de sa vie quotidienne.
stimulation magnétique transcranienne répétitive
Réadaptation psycho-sociale
La littérature anglo-saxonne [40]utilise généralement le terme de « rehabilitation » pour faire référence au processus permettant à un individu de retrouver une fonction ou pallier un déficit. Le terme français de « réadaptation » en est la traduction et convient donc pour désigner ce processus d'entraînement d'habiletés pour que la personne souffrant d'une maladie mentale collabore à des méthodes d'apprentissage en vue de développer ses capacités, assumer ses responsabilités dans la vie et fonctionner de façon aussi active et autonome que possible dans la société. Une littérature francophone utilise parfois dans ce même sens l'anglicisme « réhabilitation », peut-être par réticence à accepter la connotation behaviorale d'apprentissage attachée aux activités de réadaptation. Toutefois, Le dictionnaire Petit Robert précise bien que la réhabilitation réfère plutôt à « rétablir dans ses droits […] dans l'estime publique, dans la considération d'autrui » ce qui est en fait l'objectif recherché par le processus de la réadaptation : avec un travail de réadaptation, on peut aspirer à la réhabilitation et au rétablissement.
Anthony et Liberman[41] ont élaboré, à partir de concepts d'abord introduits en santé physique, un modèle conceptuel de la réadaptation psychiatrique. Ils divisent en quatre niveaux l'impact d'une maladie mentale grave ainsi que les interventions à mettre en œuvre :
• Pathologie (pathology) : Anomalie ou lésion anatomique au niveau cérébral causée par un processus ou agent étiologique. Par exemple, une infection, une tumeur cérébrale ou un processus neurodégénératif. Les investigations de laboratoire et en imagerie sont ici de mise.
• Déficit (impairment) : Perte ou anomalie d'une structure ou du fonctionnement du cerveau causée par une pathologie sous-jacente qui mène à l'altération du fonctionnement cérébral et à la manifestation de symptômes tels que délires, hallucinations et troubles cognitifs. L'évaluation diagnostique et des interventions comme l'hospitalisation, la pharmacothérapie et la thérapie cognitivocomportementale sont indiquées.
• Invalidité (disability) : Incapacité dans l'accomplissement d'une activité considérée normale pour un être humain. Par exemple, un déficit au niveau des habilités sociales causé par les symptômes négatifs de la schizophrénie. Lorsque les facettes pathologie et déficit reliés à la phase aiguë de la maladie se stabilisent, la réadaptation psychiatrique et ses technologies entrent en jeu. La réadaptation peut (et doit) débuter même si des déficits (ou symptômes) persistent, pour autant qu'ils soient pris en considération dans l'élaboration d'un plan d'intervention.
• Handicap : Désavantage résultant d'une invalidité qui limite la possibilité d'assumer un rôle considéré comme normal pour un individu (selon son âge, sa culture, etc.). Par exemple, le chômage, l'itinérance. La mise en place de programmes sociaux favorisera la réhabilitation la plus complète possible de la personne dans ses différents rôles.
Rôle des facteurs culturels et sociaux dans l'évolution
Une récente étude de l'implication des familles dans le traitement et la prise en charge de la schizophrénie, du retard mental, de la dépression, de la dépendance alcoolique et des troubles du comportement infantiles paraît amplement justifiée. Des essais contrôlés seront encore nécessaires pour déterminer plus clairement le rôle de la famille dans le traitement d'autres affections, mais il apparaît déjà que les patients vivant avec leurs proches ont de meilleures chances de guérison que ceux qui sont en institution. Toutefois, un grand nombre d'études internationales font ressortir une étroite relation entre le débordement émotionnel chez les membres d'une famille et l'augmentation du taux de récidive chez les patients qui vivent avec eux. En modifiant l'atmosphère émotionnelle du foyer, on peut réduire ce taux (Leff & Gamble, 1995 ; Dixon et al., 2000). Une étude de l'OMS[42] a montré que les patients hospitalisés dans des centres psychiatriques pour schizophrénie dans les pays pauvres avaient plus de chance de guérison que dans les pays occidentaux. Car sous-équipés en médicament moderne, en personnel, et en lits disponibles, les psychiatres sont encouragés à réhabiliter dans les familles les schizophrènes. Une des explications est que dans les sociétés traditionnelles la schizophrénie est perçue comme une manifestation mystique, provoquée par des forces surnaturelles, loin d'être aussi stigmatisante qu'en Occident. Aussi, les sociétés traditionnelles seraient plus enclines à réintégrer et à resocialiser le patient, que les sociétés occidentales, elles aussi imprégnées d'idées reçues plus marquées par l'individualisme.
Schizophrènes célèbres
Les diagnostics rétrospectifs sont pour le moins sujets à caution, cette liste en dehors des contemporains du XXe siècle tardif est sujette à caution. Ainsi, le diagnostic est l'objet de débats concernant Van Gogh, et il va de soi que pour ses illustres et plus anciens colistiers il convient de considérer les choses avec une grande réserve.
- John Forbes Nash Jr, grand mathématicien, prix Nobel de science économique [43];
- Syd Barrett, fondateur du groupe de rock psychédélique Pink Floyd, dont la schizoprénie a été accentuée par la consommation de LSD à la fin des années 1960.[44]
- Vincent van Gogh, peintre et dessinateur hollandais de la deuxième moitié du XIXe siècle, voir les Lettres à son frère Théo, même si ce diagnostic a souvent été contesté[45].
- Bobby Fischer, champion du Monde d'Echecs 1972[46].
- Robert Schumann, compositeur allemand de la période du Romantisme[47].
- Hugo Wolf, compositeur austro-slovène[47].
- Roberto Succo, tueur en série[48]
- Zelda Sayre Fitzgerald, peintre et écrivaine américaine, mariée à Francis Scott Fitzgerald. Sa maladie inspira à son mari le personnage de Nicole Diver dans Tendre est la nuit[49].
- Antonin Artaud, Poète, romancier, acteur, dessinateur, dramaturge et théoricien français du théâtre.
Notes et références
- ↑ En 1967 dans Une logique de la communication de Paul Watzlawick, Janet helmick beavin, Don D. Jackson p215 (ISBN 978-2020052207).
- ↑ http://www.schizophrenie.qc.ca/FR/Infos/index.html
- ↑ Scientific American Mind Infected with Insanity : Could Microbes Cause Mental Illness? Viruses or bacteria may be at the root of schizophrenia and other disorders 17 avril 2008 (Lien)
- ↑ expérience faite en 2003, par Paul H. Patterson, biologiste au California Institute of Technology, cité par le même article
- ↑ Scientific American, Melinda Wenner, Avril 2008, Infected with Insanity: Could Microbes Cause Mental Illness? Viruses or bacteria may be at the root of schizophrenia and other disorders,
- ↑ Psychologue à l'université de Tel Aviv, citée pour une présentation à la conférence 2007 de l'International Brain Research Organization, parScientific American, Melinda Wenner, Avril 2008, Infected with Insanity: Could Microbes Cause Mental Illness? Viruses or bacteria may be at the root of schizophrenia and other disorders, page 5
- ↑ Lichtenstein P, Yip BH, Björk C et als. Common genetic determinants of schizophrenia and bipolar disorder in Swedish nuclear families: a population-based study, Lancet, 2009;373:234-239
- ↑ Owen MJ, Craddock N, Diagnosis of functional psychoses: time to face the future, Lancet, 2009,373:190-191
- ↑ M Reynaud et R. de Beaurepaire, Schizophrénie - Le champ du signe in Evolution psychiatrique, 1983, t 48, f. 2
- ↑ "Altered Global and Temporal Cortical Folding in Patients with Early-onset Schizophrenia", J. Penttilä, M-L Paillère-Martinot, J-L Martinot, J-F Mangin, L Burke, R Corrigall, S Frangou, A Cachia. Journal of the American Academy of Child and Adolescent Psychiatry. 47:10, Oct. 2008
- ↑ Communiqué INSERM
- ↑ Cardno AG, Marshall EJ, Coid B et Als. Heritability estimates for psychotic disorders, Arch Gen Psychiatry 1999;56:162-8
- ↑ Kendler KS, McGuire M, Gruenberg AM et Als. The Roscommon family study. 1. Methods, diagnosis of probands, and risk of schizophrenia in relatives, Arch Gen Psychiatry 1993;50:527-40
- ↑ a , b et c Picchioni MM, Murray RM, Schizophrenia, BMJ 2007;335:91-95
- ↑ a et b Kesner, Julian, Toxic fumes may have made gunman snap, New York Daily News, 20 avril 2007.
- ↑ Zammit S et coll.: Self reported cannabis use as a risk factor for schizophrenia in Swedish conscripts of 1969: historical cohort study. Br Med J 2002; 325: 1199-1201.
Patton G et coll.: « Cannabis use and mental health in young people: cohort study. » Br Med J 2002; 325: 1195-98.
Arsenault L et coll.: « Cannabis use in adolescence and risk for adult psychosis: longitudinal prospective study. » Br Med J 2002; 325: 1212-1213 - ↑ Symptoms of schizotypy precede cannabis use. Schiffman J, Nakamura B, Earleywine M, Labrie J. Department of Psychology, University of Hawaii at Manoa, 2430 Campus Road 110 Gartley Hall, Honolulu, HI 96822, USA
http://www.harmreductionjournal.com/content/3/1/17 - ↑ http://www.unafam.org/telechargements/inserm_cannabis.pdf [pdf]
- ↑ Susser E, Neugebauer R, Hoek HW, Brown AS, Lin S, Labovitz D, Gorman JM (1996) Schizophrenia after prenatal famine. Further evidence. Archives of General Psychiatry, 53(1), 25–31.
- ↑ Huttunen MO, Niskanen P. (1978) Prenatal loss of father and psychiatric disorders. Archives of General Psychiatry, 35(4), 429–31. Abstract
- ↑ Brown, A.S. (2006) Prenatal infection as a risk factor for schizophrenia. Schizophrenia Bulletin, 32 (2), 200-2. Abstract
- ↑ Read J, Perry BD, Moskowitz A, Connolly J (2001) The contribution of early traumatic events to schizophrenia in some patients: a traumagenic neurodevelopmental model. Psychiatry, 64, 319-45. Abstract
- ↑ Meyer-Lindenberg A, Miletich RS, Kohn PD, Esposito G, Carson RE, Quarantelli M, Weinberger DR, Berman KF (2002) Reduced prefrontal activity predicts exaggerated striatal dopaminergic function in schizophrenia. Nature Neuroscience, 5, 267-71. Abstract
- ↑ Healy, D. (2002) The Creation of Psychopharmacology. Cambridge, MA: Harvard University Press. (ISBN 0674006194)
- ↑ Konradi C, Heckers S. (2003) Molecular aspects of glutamate dysregulation: implications for schizophrenia and its treatment. Pharmacology and Therapeutics, 97(2), 153-79.Abstract
- ↑ Polimeni J, Reiss JP. (2002) How shamanism and group selection may reveal the origins of schizophrenia. Medical Hypothesis, 58(3), 244–8.Abstract
- ↑ Coyle JT, Tsai G, Goff D. (2003) Converging evidence of NMDA receptor hypofunction in the pathophysiology of schizophrenia. Annals of the New York Academy of Sciences, 1003, 318-27.Abstract
- ↑ Kinney GG, Sur C, Burno M, Mallorga PJ, Williams JB, Figueroa DJ, Wittmann M, Lemaire W, Conn PJ. (2003) The Glycine Transporter Type 1 Inhibitor. The Journal of Neuroscience, 23 (20), 7586-7591.Abstract
- ↑ Johnstone EC, Crow TJ, Frith CD, Husband J, Kreel L. (1976) Cerebral ventricular size and cognitive impairment in chronic schizophrenia. Lancet, 30;2 (7992), 924-6.Abstract
- ↑ Dean CE, Typical Neuroleptics and Increased Subcortical Volumes, Am J Psychiatry 156:1843-1844
- ↑ Flashman LA, Green MF (2004) Review of cognition and brain structure in schizophrenia: profiles, longitudinal course, and effects of treatment. Psychiatric Clinics of North America, 27 (1), 1-18, vii.Abstract
- ↑ Green, M.F. (2001) Schizophrenia Revealed: From Neurons to Social Interactions. New York: W.W. Norton. (ISBN 0393703347)
- ↑ Spencer KM, Nestor PG, Perlmutter R, Niznikiewicz MA, Klump MC, Frumin M, Shenton ME, McCarley (2004) Neural synchrony indexes disordered perception and cognition in schizophrenia. Proceedings of the National Academy of Sciences, 101, 17288-93.Abstract
- ↑ Lewis DA, Hashimoto T, Volk DW (2005) Cortical inhibitory neurons and schizophrenia. Nature Reviews Neuroscience, 6, 312-324.Abstract
- ↑ Création du premier modèle animal reproduisant la schizophrénie
- ↑ INSERM. Psychothérapie: Trois approches évaluées, Expertise Collective INSERM, 2004
http://previsu-web.inserm.fr/fr/questionsdesante/mediatheque/expertises/ - ↑ Perron et coll., Quelques remarques méthodologiques à propos du rapport Inserm Psychothérapie. Trois approches évaluées
http://www.spp.asso.fr/Main/Actualites/Items/24.htm - ↑ Jean Cottraux, Réponses aux critiques de Perron et coll. du rapport INSERM sur l’efficacité des psychothérapies
http://www.afforthecc.org/index.php?id=18 - ↑ Franck N. Remédiation cognitive chez les patients souffrant de schizophrénie. Annales médico-psychologiques 2007;165(3):187-190.
- ↑ 37
- ↑ 38
- ↑ OMS : "La santé mentale : Nouvelle conception, nouveaux espoirs".
- ↑ Paulos reviews Paul Erdos, John Nash books
- ↑ Schizophrenia.com
- ↑ Dietrich BLUMER, M.D., Psychiatric Aspects of Epilepsy, Vol. 2, Blumer D. Editor, Washington DC, American Psychiatric Press. Traduit par Martine Stassart et Jean Mélon de l'américain au français. [lire en ligne] [rtf].
- ↑ Dr Louis Morissette donnant un exemple de schizophrène paranoïde ayant eu du succès. [lire en ligne]
- ↑ a et b Duperret N., Création musicale et délire : Révélations et créations, in Information psychiatrique, Journées de l'Information psychiatrique. Communication No12, Beaune, SUISSE (14/10/1993), 1994, vol. 70, no6, p. 533-536 [présentation en ligne]
- ↑ Article sur Succo dans www.tueursenserie.org, p. 1, § Informations personnelles. [lire en ligne];
- ↑ Zelda et Scott Fitzerald : Les Années 20 jusqu'à la folie (Littératures, Autrement, 2002), biographie du couple Fitzgerald, par Kendall Taylor.
Bibliographie
En français
- Poiré Anne "Histoire d'une schizophrénie - Jérémy, sa famille, la société", texte annoté par le Dr Olivier Louis, et préfacé par Jean Canneva, président de l'Unafam, éditions Frison-Roche 2008, (ISBN 978-2-87671-516-5)
- Nicolas Franck, La Schizophrénie, Éd.: Odile Jacob, 2006, (ISBN 2-7381-1846-1)
- Eugène Minkovski, La Schizophrénie (1927), Éd.: Payot-poche, 2002, (ISBN 2228896039)
- Henri Ey, Schizophrénie, Études cliniques et psychopathologie, Éd.: Les empêcheurs de penser en rond / Synthélabo, 1996, (ISBN 2908602822)
- Edouard Zarifian, Les Jardiniers de la folie, Éd.: Odile Jacob, 2000, (ISBN 2738107974)
- François Petitjean., Michel Marie-Cardine editors, Schizophrénies débutantes : diagnostic et modalités thérapeutiques, John Libbey Eurotext et Fédération Français de Psychiatrie, Paris 2003, (ISBN 2742004483)
- Harold Searles, L'effort pour rendre l'autre fou, Folio Gallimard, N°420, 2003, (ISBN 2070427633)
- Maurice Champion, L'envers de la vie, l'univers du schizophrène"", Témoignage, Éd.: Bénévent, 2003, (ISBN 2848712341)
- Catherine Tobin, Les schizophrénies, Odile Jacob : santé au quotidien, 2004, (ISBN 2738113753)
- "Mini DSM-IV-TR: Critères diagnostiques", Ed. Masson, Paris, 2004, p. 149-162
En anglais
- Craddock N, O'Donovan MC, Owen MJ. "Genes for schizophrenia and bipolar disorder? Implications for psychiatric nosology." Schizophr Bull. 2006 Jan;32(1):9-16. Review. PMID: 16319375
- Pompili M, Mancinelli I, Ruberto A, Kotzalidis GD, Girardi P, Tatarelli R. "Where schizophrenic patients commit suicide: a review of suicide among inpatients and former inpatients." Int J Psychiatry Med. 2005;35(2):171-90. Review. PMID: 16240974
- Perkins DO, Gu H, Boteva K, Lieberman JA. "Relationship between duration of untreated psychosis and outcome in first-episode schizophrenia: a critical review and meta-analysis." Am J Psychiatry. 2005 Oct;162(10):1785-804. Review. PMID: 16199825
- Loscher W, Potschka H. "Drug resistance in brain diseases and the role of drug efflux transporters." Nat Rev Neurosci. 2005 Aug;6(8):591-602. Review. PMID: 16025095
- Andreasen NC, Carpenter WT Jr, Kane JM, Lasser RA, Marder SR, Weinberger DR. "Remission in schizophrenia: proposed criteria and rationale for consensus." Am J Psychiatry. 2005 Mar;162(3):441-9. Review. PMID: 15741458
- Malhotra AK, Murphy GM Jr, Kennedy JL. "Pharmacogenetics of psychotropic drug response." Am J Psychiatry. 2004 May;161(5):780-96. Review. PMID: 15121641
- Lehman AF, Lieberman JA, Dixon LB, McGlashan TH, Miller AL, Perkins DO, Kreyenbuhl J; American Psychiatric Association; Steering Committee on Practice Guidelines. "Practice guideline for the treatment of patients with schizophrenia, second edition." Am J Psychiatry. 2004 Feb;161(2 Suppl):1-56. Review. PMID: 15000267
- Siever LJ, Davis KL. "The pathophysiology of schizophrenia disorders: perspectives from the spectrum." Am J Psychiatry. 2004 Mar;161(3):398-413. Review. PMID: 14992962
- Taylor MA, Fink M. "Catatonia in psychiatric classification: a home of its own." Am J Psychiatry. 2003 Jul;160(7):1233-41. Review. PMID: 12832234
- Gottesman II, Gould TD. "The endophenotype concept in psychiatry: etymology and strategic intentions." Am J Psychiatry. 2003 Apr;160(4):636-45. Review. PMID: 12668349
- Kapur S. "Psychosis as a state of aberrant salience: a framework linking biology, phenomenology, and pharmacology in schizophrenia." Am J Psychiatry. 2003 Jan;160(1):13-23. PMID: 12505794* Zygmunt A, Olfson M, Boyer CA, Mechanic D. "Interventions to improve medication adherence in schizophrenia." Am J Psychiatry. 2002 Oct;159(10):1653-64. Review. PMID: 12359668
- Blackwood NJ, Howard RJ, Bentall RP, Murray RM. "Cognitive neuropsychiatric models of persecutory delusions." Am J Psychiatry. 2001 Apr;158(4):527-39. Review. PMID: 11282685
- Tsuang MT, Stone WS, Faraone SV. "Toward reformulating the diagnosis of schizophrenia." Am J Psychiatry. 2000 Jul;157(7):1041-50. Review. PMID: 10873908
- Howard R, Rabins PV, Seeman MV, Jeste DV. "Late-onset schizophrenia and very-late-onset schizophrenia-like psychosis: an international consensus. The International Late-Onset Schizophrenia Group." Am J Psychiatry. 2000 Feb;157(2):172-8. Review. PMID: 10671383
- Sadock, Benjamin James et Virginia Alcott Sadock. "KAPLAN and SADOCK's Synopsis of psychiatry" Ed. Lippincott Williams et Wilkins, Philadelphie, 2003, p. 471 à 503
Ouvrages psychanalytiques
- Marguerite Sechehaye, Journal d'une schizophrène, auto-observation d'une schizophrène pendant le traitement psychothérapique, PUF, 1950
- Victor Tausk, "De la genèse de l'appareil à influencer au cours de la schizophrénie", in Œuvres psychanalytiques, Payot-Rivages, 2000, Texte d'origine allemande traduit par un collectif, (ISBN 222889284X) Résumé en anglais : On the Origin of the ‘Influencing Machine’ in Schizophrenia.
- Paul-Claude Racamier, Les Schizophrènes, Payot Poche, PBP n0 32, 2001, (ISBN 2228894273)
- Harry Stack Sullivan, La Schizophrénie, un processus humain, Éd.: Erès, 1998, (ISBN 2865865746)
- Frieda Fromm-Reichmann, Principes de psychothérapie intensive, ERES, 1999, (ISBN 2865867528) (Une réflexion sur la psychothérapie institutionnelle)
- Herbert Rosenfeld, États psychotiques, PUF 1976, (OCLC 301608712)
- Wilfred Bion : "Réflexion faite", PUF, 1983 (ISBN 2130376045)
- Christian Müller : Études sur la psychothérapie des psychoses, Éd.: L'Harmattan, 1999, (ISBN 273847005X)
- Marguerite Sechehaye : Journal d'une schizophrène, Presses Universitaires de France, 2003, 11e édition, (ISBN 2130537952)
- Gisela Pankow, L'être-là du schizophrène, Éd.: Flammarion, Col.: Champs sciences N°708, 2006, (ISBN 2080801589)
- Jean Besson, Traitement psychothérapique d'une jeune schizophrène, Collection "Psychanalyse et civilisations" éditions L'Harmattan, 1995, (ISBN 2738439373)
- Jean Besson, Laura Schizophrène, Contrepoint théorique, Collection "Études psychanalytiques", éditions L'Harmattan, 2004, (ISBN 274756312X)
Annexes
Articles connexes
- L'enquête de Lausanne: Christian Müller et Luc Ciompi
- langage de rêve de Kraepelin
- Approche lacanienne de la psychose
Liens externes
Catégorie Schizophrénie de l’annuaire dmoz
- Annuaire de sites francophone sur la schizophénie (CISMEF CHU de Rouen)
- Guide à l'intention des familles, de l'Agence de la Santé Publique du Canada
- Guide de la Haute Autorité de Santé (France)
- Autoportrait d'un schizophrène, film documentaire d'Éric duvivier (1977) décrivant la vision du monde d'un schizophrène (visible sur le site de la Vidéothèque numérique de l'enseignement supérieur.)
- Portail de la psychologie
- Portail de la médecine
Catégories : Schizophrénie, troubles schizotypiques et troubles délirants | Psychose
Wikimedia Foundation. 2010.
