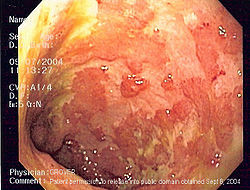
- Colite ulcérante
-
Rectocolite hémorragique
Rectocolite hémorragique CIM-10 : K51 La rectocolite hémorragique (RCH) ou colite ulcéreuse est une maladie inflammatoire chronique intestinale (MICI) qui affecte l'extrémité distale du tube digestif, c’est-à-dire le côlon et le rectum (qui est toujours touché). Son étiologie est inconnue, bien qu'une composante génétique soit probable. Elle est classée dans les maladies auto-immunes.
Son diagnostic repose essentiellement sur la coloscopie et un certain nombre d'examens complémentaires.
Tout comme la maladie de Crohn, elle peut s'accompagner de manifestations extra-intestinales (articulaires, cutanées, oculaires...).
Sommaire
Symptômes
Le diagnostic de la RCH est posé sur un ensemble d'éléments cliniques et paracliniques. Le tableau clinique regroupe des signes digestifs et des signes extra-digestifs[1].
Les symptômes digestifs sont principalement constitués d'une diarrhée sanglante (plusieurs semaines à plusieurs mois), douloureuse et accompagnée fréquemment de glaires mélangées ou non aux selles. Les patients souffrent souvent de brulures rectales, de coliques expulsives et se plaignent également de faux besoins.
Il peut exister des manifestations extra-intestinales, principalement osteo-articulaires (rhumatisme axial et périphérique) mais aussi hépato-biliaires (cholangites sclérosantes primitives), oculaires (conjonctivites et uvéites) ou cutanées (aphtes buccaux, érythèmes noueux, pyoderma gangrenosum).
La fatigue est un symptôme classique, présent même en dehors des poussées. Il peut y a voir un amaigrissement qui s'accompagnent, parfois, d'anémie ou de la fièvre lors des poussées sévères.
Incidence - Prévalence
En France, de nombreux nouveaux cas sont diagnostiqués chaque année (probablement de l'ordre de 2000 à 2500 cas). La RCH est une maladie peu fréquente, et on estime à 40 000 le nombre de patients touchés en France. Elle concerne préférentiellement les jeunes adultes (pic à 20 ans pour les premières poussées de la maladie).
Causes
Les causes de cette maladie sont encore en grande partie inconnues.
Les dernières hypothèses évoquent une prédisposition génétique (plusieurs gènes identifiés), un facteur déclenchant environnemental (bactérie ?), l'arrêt du tabagisme chez certaines personnes et la survenue d'une cascade inflammatoire non contrôlée. 42% des femmes ont une poussée de la maladie pendant leur grossesse[2]. Le stress semble aussi être une des causes [3]. Il s'agit donc d'une maladie multifactorielle au même titre que la maladie de Crohn ou la polyarthrite rhumatoïde, autres maladies proches.
La survenue d'une appendicite durant l'enfance ou l'adolescence semble diminuer le risque ultérieur de survenue d'une rectocolite, une appendicectomie faite à titre systématique ne semblant, par contre, pas protectrice[4]. L'explication de cette corrélation est peu claire.
Complications
À court terme
On craint surtout une colectasie (dilatation toxique du colon) ou une colite aiguë grave (poussée très sévère d'emblée).
Risques à long terme
Il existe, après 10 ans d'évolution, une majoration du risque de cancer colorectal. Ce risque est surtout important en cas d'atteinte étendue et nécessite une surveillance régulière par coloscopie.
Traitement
Le traitement d'attaque repose surtout sur les salicylés (5ASA ou mesalazine) à forte dose.
Le traitement préventif utilise également les salicylés (généralement à mi-dose).
Dans les formes corticodépendantes (si on diminue la dose de corticoïde les signes cliniques réapparaissent) ou corticorésistantes (même les corticoïdes ne permettent pas de faire disparaitre les signes cliniques), et aussi dans les formes sévères de la maladie on introduit de plus en plus un traitement par immunosuppresseur (Azathioprine ou methotrexate).Traitement aigu
Pour les poussées légères à modérées, on utilise des salicylés. Pour les poussées moyennes et sévères, on prescrit plutôt des corticoïdes par voie générale (orale ou injectable). Pour les poussées graves ou en cas d'échec des précédents traitements, on peut utiliser la ciclosporine (immunosuppresseur) ou la chirurgie.
Nouveau traitement depuis fin 2005 : Infliximab (immunomodulateur, Immunosuppresseur sélectif, anti-TNF alpha) pour les poussées graves et/ou en cas d'échec des précédents traitements.
Traitement d'entretien (préventif)
Le traitement d'entretien utilise les salicylés (5ASA ou mesalazine) et l'azathioprine (immunosuppresseur).
Chirurgie
Utilisée en dernier recours, c'est le seul traitement permettant de guérir la maladie (si le rectum et le colon sont enlevés).
Régime
Le régime est d'un intérêt discuté car aucun essai clinique sérieux n'a été mené à ce sujet.
En cas de poussée, le régime sans fibre est généralement conseillé car il améliore le confort en diminuant les diarrhées et les douleurs abdominales. Si ce régime sans fibre est instauré celui-ci doit être riche en protéines et il faut également compenser les pertes en eau et en sels minéraux (particulièrement fer et calcium).
La principale restriction pourrait aussi être la consommation de sel en cas de traitement par corticoïde (habituellement l'utilisation de ce dernier est limitée à la période de poussée de la maladie).
En dehors des poussées l'alimentation doit redevenir aussi normale et équilibrée que possible afin d'éviter une quelconque carence.
Diagnostic différentiel
Le diagnostic de la RCH peut être difficile à faire car la maladie peut avoir, à tort, été étiquetée comme un trouble fonctionnel digestif, intestinal (TFD, TFI ou colopathie fonctionnelle).
On peut facilement la confondre avec la maladie de Crohn (pouvant toucher tout le tube digestif), car la RCH est aussi une MICI (maladie inflammatoire chronique intestinale).
Le diagnostic peut ne pas être porté avec certitude entre ces deux entités lors des premières poussées, on parle alors de colite indéterminée. Dans la plupart des cas, l'évolution de la pathologie et de ses signes cliniques permet, après plusieurs mois ou années, de finir par déterminer avec précision la maladie concernée et donc d'adapter au mieux la stratégie thérapeutique. Il arrive cependant que la colite reste indéterminée, le débat actuel étant de savoir si ce n'est pas une troisième entité des MICI !
Certaines colites infectieuses peuvent aussi présenter un tableau trompeur.
Notes et références
- ↑ Guide pratique des maladies du tube digestif. Par Marc-André Bigard, Marc-André Bigard Laurence Choné, Laurence Choné. Publié par Elsevier Masson, 2001. ISBN 2901227627, 9782901227625. 331 pages. Chapitre RCH page 152
- ↑ The Safety of mesalamine in human pregnancy : a prospective controlled cohort study. Diav-Citrin O., Park YH., Veerasuntharam G. et al. Gastroenterology, 1998; 114 : 23-8.
- ↑ http://fsm.broca.inserm.fr/colloques/cr/Stressimmunite2/Bonaz.html Stress et immunité
- ↑ Frisch M, Pedersen BV, Andersson RE, Appendicitis, mesenteric lymphadenitis, and subsequent risk of ulcerative colitis: cohort studies in Sweden and Denmark, BMJ, 2009;338:b716
Voir aussi
Articles connexes
- Stomatite aphteuse
- Cholangiocarcinome
- Maladie de Crohn
- Côlon irritable
- Cholangite sclérosante primitive
- Laxophobie
Liens externes
- (fr) Association Francois Aupetit
- (fr) Association MICI VIDI VICI - La Crohnique, un site différent sur la Maladie de Crohn et la Rectocolite hémorragique
- (en) National Association for Colitis and Crohn's disease (UK)
- (en) Crohn's and Colitis Foundation of America
- Portail de la médecine
Catégories : Maladie inflammatoire de l'appareil digestif | Maladie du côlon et du rectum
Wikimedia Foundation. 2010.