- Bovine spongiform encephalopathy
-
Encéphalopathie spongiforme bovine
L'encéphalopathie spongiforme bovine (ESB), également appelée « maladie de la vache folle » ou en anglais Bovine spongiform encephalopathy (BSE), est une infection dégénérative du système nerveux central des bovins. C'est une maladie mortelle, analogue à la tremblante des ovins et des caprins, causée par un agent infectieux moléculaire d'un type particulier (ni virus, ni microbe), appelé protéine prion.
Une épizootie d'ESB a touché le Royaume-Uni, et dans une moindre mesure quelques autres pays, entre 1986 et les années 2000, infectant plus de 190 000 animaux, sans compter ceux qui n'auraient pas été diagnostiqués. Cette épidémie trouve son origine dans l'utilisation pour l'alimentation des bovins de farines animales, obtenues à partir de parties non consommées des carcasses bovines et de cadavres d'animaux. L'épidémie a pris une tournure particulière quand les scientifiques se sont aperçus en 1996 de la possibilité de transmission de la maladie à l'homme par le biais de la consommation de produits carnés. La maladie a fait à ce jour 204 victimes humaines, touchées par des symptômes proches de la maladie de Creutzfeldt-Jakob, une maladie de même nature que l'ESB.
Les médias se sont rapidement emparés de l'affaire et l'ont relayée devant le grand public[1], engendrant une crise à la fois éthique, avec la prise de conscience des consommateurs de certaines pratiques courantes en élevage mais qu'ils ignoraient comme l'utilisation des farines animales, et économique du fait de la chute de consommation de viande bovine qui en suivit et du coût des différentes mesures adoptées.
Il n'existe actuellement aucun traitement curatif contre la maladie, et elle n'a pu être enrayée que par des mesures prophylactiques.
Sommaire
Les encéphalopathies spongiformes transmissibles
Épidémiologie
La maladie a été identifiée pour la première fois en Grande-Bretagne en 1986.
Symptômes
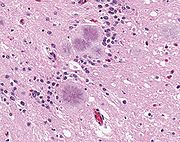
L’ESB affecte le cerveau et la moelle épinière des bovins. Elle provoque des lésions cérébrales qui se caractérisent par des altérations à allure spongieuse visibles au microscope optique, correspondant à des neurones qui se sont vacuolisés. Il y a une perte de neurones plus ou moins importante, et une multiplication des astrocytes, des cellules du cerveau à fonction immunitaire. Les agents pathogènes s'amassent pour former des plaques amyloïdes caractéristiques, quoique moins présentes que pour d'autres encéphalopathies spongiformes transmissibles[2]. Les symptômes extérieurs apparaissent généralement 4 à 5 ans après la contamination, et toujours sur des animaux de plus de 2 ans (entre 3 et 7 ans généralement). Ils se manifestent au début par une modification du comportement de l'animal, qui peut parfois donner des coups de pied, manifester une appréhension et une hypersensibilité aux stimulations externes (bruit, toucher, éblouissement) et s'isoler du reste du troupeau. L'animal atteint voit généralement sa production laitière et son poids décroître, alors que son appétit ne diminue pas. L'évolution peut durer d'une semaine à un an, les différentes phases de la maladie étant d'une durée variée d'un animal à un autre. Au stade ultime d'évolution, l'animal a de véritables troubles de la locomotion. Il perd fréquemment l'équilibre, sans parvenir parfois à se relever. Du point de vue physiologique, on observe une tachycardie et une absence de fièvre. Cependant, l'apparition de ces symptômes ne permet pas à coup sûr de détecter un cas d'ESB. En effet, les troubles locomoteurs, comme par exemple la tétanie d'herbage, sont fréquents chez les bovins, et le diagnostic de la maladie est donc difficile[3].
Un agent pathogène non conventionnel
La nature réelle de l'agent infectieux fait débat. La théorie maintenant largement admise par la communauté scientifique est celle du prion, une protéine qui, dans le cas de la maladie, adopte une conformation anormale pouvant se transmettre à d'autres protéines prions saines. Une théorie alternative est l'agent viral, qui expliquerait plus facilement la capacité de l’agent à générer de multiples souches. Le prion (PRoteinasceous Infectious ONly) est une sialoglycoprotéine de 253 acides aminés. Les sialoglycoprotéines interviennent dans l’adhésion cellulaire. C'est une forme dite résistante de cette protéine qui est responsable de la maladie. Cette forme diffère de la forme normale uniquement par sa conformation, qui la rend particulièrement hydrophobe, ce qui explique la formation des agrégats résistants aux protéases et l’accumulation de la protéine infectieuse dans la cellule. La protéine modifiée pénètre dans la cellule par endocytose ou par le biais du récepteur spécifique du prion normal, la protéine LRP (Laminin Receptor Protein), qui semble intervenir dans le processus puisque sa concentration augmente avec la contamination. Une fois la protéine anormale entrée dans la cellule, elle transforme les prions normaux en prions résistants. Les protéases n'étant plus capables de les détruire, ces protéines s'accumulent pour finir par provoquer la mort du neurone, et ainsi la formation de plaques amyloïdes[4]. Comme le prion est une protéine, il n'a pas de métabolisme propre et il est donc résistant à la congélation, à la dessiccation et à la chaleur aux températures normales de cuisson, même celles atteintes pour la pasteurisation et la stérilisation[5] En effet, le prion doit pour être détruit être chauffé à une température de 133°C pendant 20 minutes à 3 bars de pression[6].
Les origines de l'épizootie
On ne sait pas réellement comment est apparu l'agent pathogène de l'ESB. Deux hypothèses sont largement soutenues. La première en date considère que la maladie provient d'une contamination interspécifique à partir d'une maladie proche, la tremblante du mouton. La possibilité de transmission interspécifique de la tremblante a été prouvée expérimentalement, mais les troubles cliniques et neuropathologiques associés à la maladie diffèrent de ceux de l'encéphalopathie spongiforme bovine. C'est ce constat qui a conduit à la formulation d'une seconde hypothèse, suivant laquelle la maladie est endémique à l'espèce bovine et très faiblement répandue avant qu'elle ne soit amplifiée au milieu des années 1980[5]. La description dans une revue vétérinaire de 1883 d'un cas de tremblante chez un bovin est un argument utilisé par les défenseurs de cette seconde théorie, bien que ce cas puisse correspondre à une toute autre maladie neurologique[7]. De nombreuses autres théories plus ou moins crédibles s'immiscent régulièrement dans le débat. Ainsi, pour le professeur Roger Morris de l’Université Massey à Palmerston North (Nouvelle-Zélande), c'est l'introduction d'antilopes contaminées par une maladie proche dans des parcs anglais qui serait à l'origine de la maladie. Ces antilopes auraient en effet été réduites en farines pour l'alimentation du bétail après leur mort[8]. Pour le chercheur scientifique John Williams, une pollution chimique aurait engendré une dispersion importante de bromure de méthyle, un produit mutagène, en 1963 dans le Kent. Le mutagène aurait engendré l'apparition de la protéine anormale du prion chez une vache et ainsi serait née la maladie. Vraisemblablement, on ne saura jamais avec certitude comment est apparu l'agent pathogène responsable de la maladie[7].
L'épidémie de la maladie de la vache folle prend certainement ses racines dans le recyclage des carcasses d'animaux par les équarrisseurs. Les parties d'os et de viande non utilisées dans l'alimentation humaine et les animaux morts ramassés en ferme, qui constituent les principaux déchets de l'industrie de la viande bovine, sont séparés des graisses par cuisson avant d'être réduits en poudre. Avant l'apparition des cas d'ESB, les farines animales[note 1] ainsi obtenues étaient largement utilisées dans l'alimentation du bétail. En effet, elles sont à la fois riches en énergie et en protéines, et sont très bien digérées par les ruminants. Elles étaient donc très utilisées chez les bovins, et plus particulièrement chez les vaches laitières[9]. C'est la consommation par les bovins de farines animales issues de tissus calcinés provenant de bovins ou d'ovins (suivant l'hypothèse retenue), comme la cervelle et la moelle épinière, et contaminés par l'agent de l’ESB qui est responsable de l'apparition de l'épidémie[5].
Initialement, le processus de fabrication des farines utilisait des hautes températures de stérilisation et une étape d'extraction des graisses par solvants organiques qui permettaient, sans que personne ne le soupçonne, de détruire le prion. Mais en 1981, les températures de stérilisation ont été abaissées et l'étape d'extraction des graisses par solvants a été éliminée. Ces modifications dans le protocole avaient essentiellement vocation à améliorer la rentabilité économique, d'une part en préservant mieux les protéines contenues dans les farines, d'autre part en diminuant les coûts en matière de solvants et d'énergie utilisés, qui avaient très largement augmenté après les deux chocs pétroliers de 1973 et 1979. Par ailleurs, le changement de processus de fabrication avait été accéléré par un accident, lié à la manipulation du solvant par le personnel, survenu dans une des principales usines anglaises de fabrication de farines animales : cela avait entraîné un renforcement des mesures de sécurité dont le coût était élevé. Cette modification des pratiques semble être à l'origine de l'épidémie. Le prion était recyclé dans les farines animales avant qu'il soit distribué à grande échelle dans les aliments du bétail, et que les animaux contaminés ne soient à leur tour abattus et réduits en farines pour continuer à amplifier le phénomène[4].
On soupçonne également l'existence d'une voie de contamination mère-veau, qui pourrait représenter jusqu'à 10 % des contaminations[3].
Pour expliquer la rémanence de l'épidémie après que des mesures draconiennes sont prises, les scientifiques cherchent une éventuelle troisième voie de contamination qui n'est aujourd'hui toujours pas trouvée. Parmi les rares hypothèses crédibles on recense la contamination par le biais d'acariens du fourrage, phénomène qui été observé une fois pour la tremblante du mouton. Cette hypothèse, comme toutes celles qui mettent en jeu un agent de transmission extérieur, est peu vraisemblable car seul le système nerveux central est contaminant chez les bovins et le prion n’est pas excrété par les vaches malades. D’autres hypothèses ont fait état d’une contamination par l’eau polluée par les centres d’équarrissage ou par le sol où ont été épandues des matières fertilisantes à base de farines animales, sans aucune preuve tangible[10].
Transmission interspécifique
À l'Homme
Article détaillé : maladie de Creutzfeldt-Jakob.Il existe une forme d'encéphalopathie subaiguë spongiforme transmissible spécifique à l'homme, connue sous le nom de maladie de Creutzfeldt-Jakob (MCJ) qui est une dégénérescence du système nerveux central caractérisée par l'accumulation d'un prion. La période d'incubation se compte en années, voire en décennies avant qu'apparaissent des troubles de l'équilibre et de la sensibilité, puis une démence. L'issue est systématiquement fatale à échéance d'approximativement un an. Cette maladie a plusieurs causes : la plupart des cas sont dits sporadiques, car l'origine est inconnue. Il existe également une transmission héréditaire (10 % des cas) et des contaminations iatrogéniques (c'est-à-dire dues à un processus opératoire) liées à l'utilisation d'hormone (comme dans l'affaire de l'hormone de croissance en France) ou de greffes de tissus cérébraux (dure mère) issus de cadavres de malades, ou encore par l'utilisation d'instruments de chirurgie mal décontaminés (électrodes).
Les décès par la maladie de Creutzfeldt-Jakob d'éleveurs entre 1993 et 1995 avaient les premiers inquiétés les scientifiques sur la probabilité de la transmission de l'ESB à l'homme, mais ils avaient alors conclu à des cas sporadiques sans lien avec la maladie animale[11]. C'est en 1996, lorsque deux Britanniques habitant au nord de Londres moururent d'une maladie qui semblait être à première vue la maladie de Creutzfeldt-Jakob que tout commença réellement. Stephen Churchill et Nina Sinnott, qui avaient respectivement 19 et 25 ans, étaient anormalement jeunes pour contracter cette maladie qui touche exclusivement les personnes âgées. C'est cela qui mit les chercheurs sur la voie d'une nouvelle maladie, notée nvMCJ, pour « nouveau variant de la maladie de Creutzfeldt-Jakob ». Rapidement, un lien est soupçonné entre l'ESB, maladie animale et la nouvelle variante de la maladie de Creutzfeldt-Jakob, maladie humaine[note 2]. Ce lien a été démontré en laboratoire en comparant les plaques amyloïdes présentes dans le cerveau de singes auxquels on avait inoculé la maladie et celles des jeunes gens morts de la maladie, qui se sont révélées strictement identiques. La forme humaine de l'ESB ressemble sous ses grands traits à la maladie de Creutzfeldt-Jakob, mais s'en distingue par quelques différences cliniques et anatomiques. Ainsi, elle affecte des patients plus jeunes (âge moyen de 29 ans, contre 65 ans pour la maladie classique) et a une évolution relativement plus longue (médiane de 14 mois au lieu de 4,5 mois)[5]. Les premiers symptômes sont des troubles neuropsychiatriques, parfois suivis d'une dépression brutale ou d'une profonde anxiété. Le malade est fatigué, a des douleurs parfois importantes. Au bout de quelques temps dans l'évolution de la maladie, qui n'est pas continue dans le temps et peut connaître des périodes de stabilité relative, les troubles neurologiques se font plus pressants. Le malade perd la mémoire et le sens de l’orientation et son comportement devient anormal. Puis, il ne parvient plus à coordonner ses mouvements qui sont brusques et parfois involontaires. Il finit par décéder de la maladie. La maladie peut être transmise à l'homme s'il consomme de la viande ou des tissus issues d'animaux contaminés. Après l'ingestion du prion, celui-ci pénètre dans les formations lymphoïdes des intestins, notamment les plaques de Peyer, dans lesquelles il peut se répliquer. Il progresse ensuite dans les nerfs au rythme d’un millimètre par jour, pour finalement atteindre la moelle épinière puis le cerveau où il provoque des lésions caractéristiques. Toutefois, certains paramètres de l'infection restent mal connus, comme la dose infectieuse, la durée d'incubation chez l'homme et la manière avec laquelle le prion pénètre dans les nerfs[7].
En février 2009, on estime que la maladie a fait 214 victimes, dont 168 au Royaume-Uni, 23 en France, 5 en Espagne, 4 en Irlande, 3 aux États-Unis, 3 aux Pays-Bas et 2 au Portugal. Le Japon, l'Arabie Saoudite, le Canada et l'Italie ont chacun eu 1 cas[12]. On ne sait pas réellement combien de victimes fera la maladie à terme car la durée d'incubation chez l'homme est variable et mal connue[13].
Aux autres animaux domestiques
Lors de l'apparition de la maladie, on lui a souvent donné une origine ovine du fait de sa ressemblance avec la tremblante du mouton. Aujourd'hui, cette hypothèse a perdu un peu de son crédit. Toutefois, si on ne connait pas l'origine exacte de la maladie, il reste certain qu'elle a une forte propension à traverser la barrière de l'espèce. Dès mai 1990, l'épidémie s'étend aux félidés avec la mort d'un chat domestique victime de la maladie, probablement contaminé par la nourriture, les aliments pour chats étant très souvent fabriqués à partir d'abats de bovins[note 3]. L’ESB a contaminé des antilopes et d’autres ruminants sauvages dans les zoos britanniques, ainsi qu’un certain nombre de carnivores : lions, tigres, pumas, guépards. Elle est également facilement transmissible à d'autres espèces de bovidés sauvages comme le bison. On a pu expérimentalement constater la transmission possible à d'autres mammifères, dont la souris, le porc et certains singes, en recourant toutefois à des méthodes très invasives (injection dans le cerveau).
Il existe différentes ESST qui touchent d'autres ruminants, sans qu'aucun lien direct ne soit prouvé avec l'ESB. Parmi ces maladies, on compte notamment la tremblante du mouton, qui touche les petits ruminants. Aucun cas de transmission de cette maladie à l'homme n'a jamais été répertorié. La cachexie chronique/Chronic Wasting Disease (CWD) fait également partie de la famille des ESST. Elle affecte principalement les États-Unis et dans une moindre mesure le Canada. Cette maladie à prion décime, que ce soit en fermes d'élevage ou dans la nature, les cervidés. Ceux-ci présentent les mêmes symptômes que les bovidés atteints de la maladie de la vache folle, mais la maladie évolue plus rapidement vers la mort[14]. Le ministère de l'agriculture des États-Unis (USDA) a organisé de gigantesques battues, requérant l'aide de chasseurs, dans le but d'éradiquer ce mal (10 000 cervidés abattus et incinérés au Colorado en 2004), qui se révèle incontrôlable. Plusieurs chasseurs ont été atteints de la maladie de Creutzfeldt-Jakob, mais le gouvernement américain se refuse à faire un lien avec la « maladie du cerf fou », tout comme avec les récents cas de maladie de la vache folle découverts aux États-Unis (deux) en 2004-05 ou au Canada.
L'Agence française de sécurité sanitaire des aliments (AFSSA) a publié en mars 2005 un avis confirmant définitivement le risque d'ESB chez les petits ruminants (chèvres et moutons). Chez ces deux espèces, le risque de transmission à l'homme peut être plus élevé, car, outre la viande, le lait peut être contaminé. L'Afssa juge insuffisantes les mesures de précaution prises ; le lait des troupeaux suspects n'étant pas testé, et une partie seulement des cadavres d'animaux suspects faisant l'objet de recherches sur les prions[15].
Par contre, un certain nombre d'espèces semblent insensibles à la maladie. C'est notamment le cas des oiseaux, qui ne souffrent d'ailleurs d'aucune ESST, certainement du fait de leur courte durée de vie. Le chien, le lapin, le cheval et le poisson ne sont pas non plus concernés par ce type de maladies neurologiques[7].
Les conséquences de la maladie : la crise de la vache folle
La crise de la vache folle
Article détaillé : crise de la vache folle.Relayée par les médias, les risques pour la santé humaine véhiculés par la maladie provoquent une chute rapide de la consommation de viande, responsable de grandes difficultés économiques dans l'ensemble de la filière viande bovine. Outre la baisse de la consommation, les acteurs de cette filière se voient répercuter les frais liés à l'éradication de la maladie. Ainsi, les éleveurs ont subi de lourdes pertes avec l'abattage systématique de leurs troupeaux, et les abattoirs et transformateurs secondaires ont du s'adapter à une nouvelle législation.
Notes
- ↑ Le terme farine animale est le plus couramment employé, mais il est peu précis et regroupe plusieurs composés distincts. Il est plus correct dans ce cas de parler de farine de viande et d'os.
- ↑ C'est le premier cas de transmission d'une ESST animale à l'homme. En effet, on n'a jamais démontré que la tremblante du mouton, connue déjà depuis de nombreuses années, pouvait se transmettre à l'homme
- ↑ Les consommateurs britanniques n'apprécient pas tellement les abats
Bibliographie
- (fr)Institut de l'Elevage, Maladies des bovins, France Agricole, avril 2000 (ISBN 2-85557-048-4)
- (fr)L’Encéphalopathie Spongiforme Bovine : E.S.B. sur univ-brest.fr. Consulté le 30 mars 2009
Références
- ↑ Erreur de citation : Balise
<ref>incorrecte ; aucun texte n’a été fourni pour les références nomméesm.C3.A9diasINRA. - ↑ (fr)F. Lantier et al., « Le diagnostic des encéphalopathies spongiformes chez les ruminants », dans Productions animales, INRA, vol. Hors-série, 2004, p. 79-86
- ↑ a et b (fr)Institut de l'Elevage, Maladies des bovins, France Agricole, avril 2000 (ISBN 2-85557-048-4)
- ↑ a et b (fr)L’Encéphalopathie Spongiforme Bovine : E.S.B. sur univ-brest.fr. Consulté le 30 mars 2009
- ↑ a , b , c et d (fr)Encéphalopathie spongiforme bovine (ESB), 2002, Organisation Mondiale de la Santé. Consulté le 26 mars 2009
- ↑ (fr)Françoise Pradier, « 8 questions que vous pourriez poser à votre boucher », doctissimo. Consulté le 28 mars 2009
- ↑ Erreur de citation : Balise
<ref>incorrecte ; aucun texte n’a été fourni pour les références nomméesS.C3.A9nat. - ↑ (en)BSE origins 'linked to antelope', BBC. Consulté le 2 avril 2009
- ↑ (fr)Alain Sousa, « Le problème des farines animales », doctissimo. Consulté le 28 mars 2009
- ↑ (fr)Les risques sanitaires liés aux différents usages des farines et graisses d’origine animale et aux conditions de leur traitement et de leur élimination., 11 avril 2001, AFSSA. Consulté le 2 avril 2009
- ↑ (fr)Séverin Muller, À l'abattoir : travail et relations professionnelles face au risque sanitaire, Quae, 2008 (ISBN 2759200515)
- ↑ (en)VARIANT CREUTZFELDT-JAKOB DISEASE CURRENT DATA (FEBRUARY 2009). Consulté le 29 avril 2009
- ↑ (fr)Creutzfeldt-Jacob : l'épidémie française de vache folle reste faible, e-santé. Consulté le 29 avril 2009
- ↑ (en)Williams E. S., Miller M. W., « Chronic wasting disease in deer and elk in North America », dans Revue scientifique et technique, Office international des épizooties, vol. 21, 2002, p. 305-316
- ↑ Marianne no 418 du 23 avril 2005
Annexes
Articles connexes
Liens externes
- (fr) Organisation mondiale de la santé animale, anciennement Office international des épizooties (OIE), site officiel
- (fr) Répartition géographique des cas confirmés d'ESB
- (fr) Site officiel du ministère de l'agriculture et de la pêche
- (fr) Vache folle : l'histoire d'une crise, sur le site de l'Inra
- (fr) ESB et sécurité alimentaire : la crise de la vache folle, sur le site de la Documentation française.
- Portail de la microbiologie
- Portail de l’agriculture et l’agronomie
Catégories : Santé des bovins | Intoxication alimentaire | Catastrophe sanitaire | Consommation | Sécurité alimentaire dans l'Union européenne | Sécurité alimentaire | Encéphalopathie spongiforme
Wikimedia Foundation. 2010.