- Oreillons
-
 Pour les articles homonymes, voir Oreillon.
Pour les articles homonymes, voir Oreillon.Les oreillons ou parotidite virale ou encore parotidite ourlienne est une maladie virale infantile humaine atteignant principalement les glandes salivaires situées en avant des oreilles ainsi que le tissu nerveux. Aujourd'hui largement contrôlée par la vaccination, elle reste répandue dans les pays en voie de développement. Généralement sans conséquences chez le jeune enfant, elle peut entraîner des complications graves lorsqu'elle est contractée à l'âge adulte, notamment une stérilité chez l'homme due à l'atteinte des testicules (orchite).
Le nom ne s'emploie qu'au pluriel (les oreillons) et provient du fait que l'un des signes cliniques de la maladie est une douleur au niveau des oreilles liée à l'inflammation des glandes parotides. L'adjectif associé est ourlien, le vecteur de la maladie est ainsi nommé virus ourlien.
Son code est B26 selon la liste de codes CIM-10 des maladies.
Sommaire
Épidémiologie
Avant la généralisation de la vaccination, les oreillons survenaient par épidémies sur un mode saisonnier, en général à la fin de l'hiver et au printemps en climat tempéré, avec une période de 4 à 5 ans[1], en particulier dans les institutions d'accueil collectif des jeunes enfants (crèche, école). La maladie était très fréquente puisque près de 90% des adolescents ont une sérologie ourlienne positive[2].
La vaccination a presque complètement supprimé les formes de l'enfance et a paradoxalement augmenté le nombre de cas chez l'adulte jeune, souvent ayant reçu une vaccination incomplète, mais parfois correctement vaccinés[3].
La surveillance de l'évolution de l'incidence en France est effectuée par le réseau Sentinelles de l'Inserm.
Cause et mécanisme
Article détaillé : virus ourlien.Le virus ourlien est un paramyxovirus, Myxovirus parotidis, virus à ARN monocaténaire anti messager non segmenté. Il possède une capside hélicoïdale. Etant entouré d'une membrane, (virus fragile) il n'est transmis que de personne à personne par voie aérienne, par des gouttes de salive ou des contacts directs infectés par la salive par exemple.
Le virus se réplique dans l'appareil oro-pharyngé d'où il peut se disséminer vers l'ensemble de l'organisme par voie sanguine.
Les glandes parotides (glandes salivaires situées entre l'oreille et la machoire) sont généralement touchées. Le virus s'y développe produisant un œdème local avec une infiltration de lymphocytes et de macrophages. Les enfants non vaccinés entre 2 et 12 ans sont les plus fréquemment touchés, mais l'infection se rencontre dans les autres groupes d'âges.
L'enfant est contagieux pendant environ deux semaines, de quelques jours avant l'apparition des signes jusqu'à quelques jours après la guérison[4].
L'œdème de certains tissus peut provoquer une nécrose et conduire, sur les testicules, une atrophie de ces derniers. Le virus peut également passer dans le système nerveux central à travers la barrière hémato-encéphalique et chez le fœtus à travers la barrière hémato-placentaire[5].
Signes
L'incubation dure environ trois semaines (15 à 24 jours)[6].
La phase d'invasion, de courte durée, se manifeste par une fièvre, un malaise, des otalgies (douleur à l'oreille). L'examen peut retrouver alors une douleur lors de la pression des glandes parotides
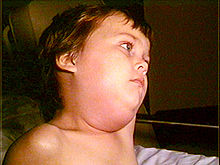
La période d'état, qui dure environ une semaine, est marquée par une fièvre accompagnée de céphalées. Il existe une tuméfaction bi ou unilatérale des glandes parotides avec une douleur qui irradie vers les oreilles avec de la gêne ou de la douleur lors de la mastication. L'atteinte des deux parotides peut être simultanée mais est souvent décalée de plusieurs jours. L'examen clinique retrouve des adénopathies (ganglions augmentés de volume). L'atteinte des autres glandes salivaires est plus rare.
Biologie
Le diagnostic repose essentiellement sur les symptômes et l'examen clinique et il est le plus souvent inutile de requérir d'autres examens.
La numération-formule sanguine est normale. Le taux d'amylase sanguin est augmentée, que l'atteinte soit parotidienne ou pancréatique.
En cas de méningite, la ponction lombaire ramène un liquide clair (« eau de roche ») et son analyse montre un nombre de lymphocytes augmentés comme dans les méningites virales.
Le virus peut être isolé au niveau de la salive, le liquide céphalo-rachidien ou de l'urine. Il est rarement trouvé dans le sang. Il peut être également mis en culture. Historiquement, il était caractérisé par ce biais par l'observation de son effet sur les cellules. Actuellement, il est identifié grâce aux techniques de PCR sur le tissu contaminé, avec un rendement bien supérieur à la simple mise en culture, notamment au niveau du liquide céphalo-rachidien[7].
La sérologie (dosage des anticorps dirigés contre le virus ourlien) permet également de confirmer le diagnostic de la maladie en cas de doute. Les IgM sont détectables quelques jours après l'apparition des premiers signes[8]. Ils peuvent cependant être normaux s'il s'agit d'une nouvelle infection par un virus ourlien d'un sérotype différent (ou après une vaccination)[9]. L'augmentation des IgG sur deux prélèvements séparés de quinze jours peut alors être un indice de l'atteinte par la maladie.
Évolution
Son évolution est habituellement bénigne, voire asymptomatique dans environ un tiers des cas[5]. Un autre tiers des cas se manifeste par des signes de maladie grippale non spécifiques et seul chez le dernier tiers apparaît un gonflement douloureux des glandes parotides, signe typique de la maladie.
La maladie confère une immunité à vie, même lorsqu'elle est asymptomatique, mais ne concerne que le sérotype du virus ourlien concerné, rendant possible théoriquement une nouvelle maladie. La répartition géographiques des différents sérotypes font qu'une nouvelle infection est, en pratique, peu courante.
Complications
Une orchidomégalie (gonflement des testicules) apparait dans 15 à 30% des cas chez les adultes hommes infectés[5]. Elle est bilatérale dans environ un quart des cas. Elle évolue vers une diminution de taille du testicule atteint dans un peu moins de 50% des cas, avec plus rarement, une diminution du nombre de spermatozoïdes[5], aboutissant très rarement vers une stérilité. La production d'hormones par le testicule atteint ne semble pas affectée. De même, l'orchite ourlienne ne semble pas être un facteur de risque du cancer testiculaire[5].
Une méningite virale est observée dans environ 5% des infections Elle survient le plus souvent après l'atteinte des parotides mais peut apparaître de manière totalement isolée. Comme toute méningite, elle se manifeste par une fièvre, des céphalées, une raideur de la nuque. Son évolution est typiquement bénigne. Dans de rares cas, une torpeur avec des convulsions peuvent apparaître, signant une encéphalite. L'évolution en est favorable dans la quasi-totalité des cas.
Une surdité unilatérale et transitoire, surtout pour les fréquences aiguës, peut compliquer la maladie[10].
Chez les personnes âgées, d'autres organes peuvent être touchés, comme le système nerveux central, le pancréas, la prostate, les seins, et d'autres organes.
Durant la grossesse, les oreillons peuvent provoquer un avortement spontané relativement tôt mais il ne semble pas exister d'augmentation de risque de malformations[5].
Traitement
Il n'y a pas de traitement spécifique des oreillons. Les symptômes peuvent être soulagés par repos au lit, l'application intermittente de glace ou de chaleur sur la zone du cou atteinte, des antipyrétiques et des analgésiques tels le paracétamol par voie orale pour soulager la douleur. Ne pas donner d'aspirine à des enfants atteints d'une maladie virale vu le risque de syndrome de Reye. Des gargarismes à l'eau chaude salée, des aliments doux et un apport de liquides peuvent également contribuer à soulager les symptômes.
Les jus de fruits sont à éviter, car ils stimulent les glandes salivaires, avec la douleur qui s'ensuit.
Vaccination
Article détaillé : Vaccin contre la rougeole, la rubéole et les oreillons.Le vaccin anti-ourlien existe depuis 1968.
La prévention est basée sur la vaccination, soit faite de manière isolée soit associée à la rougeole et à la rubéole. Cette vaccination est conseillée durant l'enfance. On recommande 2 doses de vaccins. La première à 12 mois et la seconde au cours de la deuxième année, c'est-à-dire entre le 13ème et le 24ème mois, et non plus entre 3 et 6 ans ! Le taux de couverture vaccinale dépasse les 95% dans les pays industrialisés entraînant une réduction du même ordre de l'incidence de la maladie[5].
Le vaccin est un virus vivant atténué et est dirigé actuellement contre plusieurs sérotypes viraux. Son efficacité est relative, elle varie en fonction des souches utilisées, certaines comme Jeryl-Lynn ou Urabe étant efficaces à respectivement 80 et 54%[11].
Le vaccin est bien toléré. Rarement, il peut provoquer une méningite aseptique d'évolution bénigne[5].
Liens externes
- bmj.bmjjournals.com - Comparative efficacy of three mumps vaccines
- who.int - World Health Organisation Mumps vaccine
Notes et références
- Edmunds WJ, Gay NJ, Kretzschmar M, Pebody RG, Wachmann H, The pre-vaccination epidemiology of measles, mumps and rubella in Europe: implications for modelling studies, Epidemiol Infect, 2000;125:635-650
- Galazka AM, Robertson SE, Kraigher A, Mumps and mumps vaccine: a global review, Bull World Health Organ, 1999;77:3-14
- Dayan GH, Quinlisk P, Parker AA, [358:1580-1589 Recent resurgence of mumps in the United States], New Eng J Med, 2008;358:1580-1589
- Ennis FA, Jackson D, Isolation of virus during the incubation period of mumps infection, J Pediatr, 1968;72:536-537
- Hviid A, Rubin S, Mühlemann K, Mumps, Lancet, 2008;371:932-944
- Richardson M, Elliman D, Maguire H, Simpson J, Nicoll A, Evidence base of incubation periods, periods of infectiousness and exclusion policies for the control of communicable diseases in schools and preschools, Pediatr Infect Dis J, 2001;20:380-391
- Uchida K, Shinohara M, Shimada S, et als. Rapid and sensitive detection of mumps virus RNA directly from clinical samples by real-time PCR, J Med Virol, 2005;75:470-474
- Krause CH, Molyneaux PJ, Ho-Yen DO, McIntyre P, Carman WF, Templeton KE, Comparison of mumps-IgM ELISAs in acute infection, J Clin Virol 2007;38:153-156
- Sanz JC, Mosquera MM, Echevarria JE, et als. Sensitivity and specificity of immunoglobulin G titer for the diagnosis of mumps virus in infected patients depending on vaccination status, APMIS, 2006;114:788-794
- Vuori M, Lahikainen EA, Peltonen T, Perceptive deafness in connection with mumps. A study of 298 servicemen suffering from mumps, Acta Otolaryngol, 1962;55:231-236
- Ong G, Goh KT, Ma S, Chew SK, Comparative efficacy of Rubini, Jeryl-Lynn and Urabe mumps vaccine in an Asian population, J Infect, 2005;51:294-298
Catégories :- Infection ORL
- Infection virale
- Maladie en pédiatrie
- Maladie en oto-rhino-laryngologie
- Mononegavirales
Wikimedia Foundation. 2010.