- Hémoroide
-
Hémorroïde
Les hémorroïdes (substantif féminin), au sens premier, sont les veines présentes au niveau des muqueuses de l'anus et de la partie basse du rectum.
Dans l'usage courant, les hémorroïdes désignent principalement la dilatation variqueuse et l'inflammation de ces veines, alors appelées veines hémorroïdaires.
Sommaire
Épidémiologie
C'est une atteinte extrêmement fréquente : sa prévalence atteint près de 30 % de la population[1].
Types et symptômes des hémorroïdes
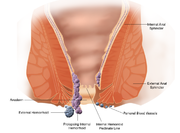
Les hémorroïdes sont une dilatation des veines de la zone anale (anus et rectum) et du tissu les entourant, un phénomène semblable aux varices qui peuvent apparaître sur les jambes.
Produites par des dilatations dont la grosseur est variable d’un individu à l’autre, les hémorroïdes peuvent être internes (à l’intérieur de l’anus) ou externes en fonction de leur localisation. Elles constituent des structures anatomiques normales et ne revêtent un aspect pathologique que lorsqu’elles évoluent vers une maladie hémorroïdaire.
Lorsqu'il se crée une stase importante dans ces veines, un thrombus (caillot de sang) peut se constituer et entraîner une inflammation et des douleurs importantes avec gêne à la défécation. Les hémorroïdes peuvent également saigner ou entraîner un prurit local (démangeaisons).
L'examen de l'anus permet de déterminer la taille et la position des hémorroïdes et permet d'éliminer d'autres causes de saignements ou de douleurs locales (fissure anale, prolapsus anal, tumeur...). Le prolapsus anal peut lui même être à l'origine de complications hémorroïdaires. Effectivement, des hémorroïdes sorties en même temps que le prolapsus après la défécation subiront des frottements pouvant aboutir à leur inflammation puis à leur hémorragie.
En cas de saignement, chez un patient de plus de 40 ans, une autre cause doit être impérativement recherchée[1] (polype ou tumeur) par une coloscopie courte ou un colo-scanner.
Causes
- Des antécédents familiaux.
- Une alimentation fréquemment riche en piment, par exemple.
- La manipulation fréquente de charges lourdes qui induisent une pression excessive dans la cavité abdominale.
- Travail dans des conditions assises dans un véhicule comme chauffeur de camion, d'autobus ou de taxi.
- Souffrir de constipation chronique. L’inactivité physique, les mauvaises habitudes alimentaires et le stress causent la constipation. Certains médicaments peuvent être en cause, tels des laxatifs s’ils sont utilisés sur une longue période.
- L'accouchement.
- Les activités s'accompagnant d'un blocage respiratoire, responsable d'une hyperpression abdominale maintenue.
Prévention
Il s'agit de prévenir ou de lutter contre la constipation, par l'augmentation de la quantité de fibres dans l'alimentation[2] (les fibres ramollissent les selles. Les fruits frais, les légumes feuillus, les céréales et les pains de grains entiers sont d'excellentes sources de fibres. Les fibres liposolubles sont très bénéfiques pour les fonctions digestives lorsqu'elles sont associées à une prise d'eau suffisante), par une bonne hydratation (en évitant la bière et les boissons gazeuses en général) et par l'exercice physique régulier (attention : faire trop d'abdominaux peut au contraire aggraver le problème).
Si nécessaire, la prise de laxatifs permet d'augmenter le volume des selles, p. ex. le son, le psyllium (par exemple Metamucil, Fibrepur, Novo-Mucilax, Prodiem (nature)) et autres (Fibyrax, Forlax). L'usage des laxatifs doit être occasionnel et ne remplace pas un bon régime alimentaire.
Certains aliments et certains médicaments peuvent déclencher les crises. Il s'agit de sensibilités individuelles, et chacun doit essayer en ce qui le concerne, de faire la corrélation entre ce qu'il a mangé la veille et l'apparition d'une crise. On peut trouver par exemple comme aliments déclenchant : l'alcool classiquement cité, mais aussi d'autres plus inattendus, en fonction des individus : fromages forts, chicorée torréfiée, café, pastilles au magnésium, certains antibiotiques, certains conservateurs, certaines épices.
Les veinotoniques sont utilisés très largement mais n'ont pas fait preuve de leur efficacité[3].
La présence de sang dans les selles, par mesure de prévention, doit faire consulter car peut être révélatrice d'une maladie autre.
Traitement curatif
En général, les hémorroïdes se soignent efficacement à l’aide de traitements symptomatiques simples qui atténuent la douleur et réduisent l’inflammation. Enfin, une attention particulière doit être accordée à l’hygiène de la région anale, sans toutefois tomber dans l’excès, le savon pouvant aussi être une cause d’irritation. Toutes ces mesures permettent de résoudre la crise puis d'en prévenir d'autres dans plus de la moitié des cas.
Les traitements des hémorroïdes sont la plupart du temps à base de crèmes antalgiques ou anti-inflammatoires, que l'on applique avec la main (dans le cas de crise hémorroïdaire externe) ou avec un embout spécifique (dans le cas de crise interne). Des crèmes anti-hémorragiques peuvent être utilisées en complément pour arrêter les saignements. Ces traitements sont la plupart du temps efficaces, bien que ne supprimant pas totalement le problème. En effet, d'autres crises peuvent survenir dans le temps. Pour une disparition totale et définitive des crises, la consultation d'un médecin est nécessaire, celui-ci dirigera le malade éventuellement vers un chirurgien.
Les traitement classiques :
- Les injections sclérosantes, qui provoquent la sclérose des vaisseaux hémorroïdaires grâce à l’injection d’une substance irritante (phénol à 5 %). Cette technique permet de soulager rapidement le patient mais n'a pas démontré d'efficacité supérieure par rapport à un traitement simple[4].
- La photo-coagulation par infrarouges, qui agit sur les vaisseaux en fixant la muqueuse ;
- Les ligatures élastiques provoquent par strangulation de l'hémorroïde une dévitalisation des tissus et permet éventuellement leur destruction par une autre technique (par congélation, par exemple). Il s'agit d'une technique ancienne (1963[5]), efficace[6] mais pouvant se compliquer d'une hémorragie locale, souvent peu abondante, au dixième jour.
- Enfin, si la maladie hémorroïdaire est à un stade très avancé, on peut envisager une intervention chirurgicale sous anesthésie locale ou générale en fonction de l’acte à effectuer.
Concernant une hémorroïde thrombosée, quand celle-ci devient douloureuse, elle est facilement opérable. Dans la plupart des cas, avec une alimentation adaptée (toujours l'enrichissement en fibres), celle-ci disparaît par elle-même.
Émergente, aussi bien en Italie qu’à l'étranger, au point de susciter également l'intérêt des congrès chirurgicaux (SIUCP World Congress 2009 - Rome), la méthode THD représente, à l’heure actuelle, une technique chirurgicale prometteuse[7]. Elle consiste en la désartérialisation hémorroïdaire transanale sous contrôle doppler (d’où le nom de THD) au moyen de la ligature des six branches de l'artère rectale supérieure, à l’origine de l’augmentation de l’apport artériel et donc, de la congestion et du saignement des coussinets hémorroïdaires qui sont remontés et ligaturés dans la partie haute du canal anal. Dans le cas d’un prolapsus muco-hémorroïdaire, que l'on retrouve normalement aux stades III et IV de la maladie hémorroïdaire, on réutilise les points de suture mis en place lors de la désartérialisation pour procéder à la plicature du prolapsus qui est amenée en bas, jusqu’à deux centimètres environ de la ligne dentée, de sorte que la ligature à l’extrémité de la plicature permette d'obtenir la pexie du prolapsus muqueux et des coussinets extériorisés (lifting) à l'intérieur du canal rectal, ce qui fait que les coussinets hémorroïdaires sont replacés dans leur site naturel. Ce sera ensuite la fibrose provoquée par le point de suture utilisé lors de la procédure (acide polyglycolique) qui fixera définitivement la muqueuse et les coussinets hémorroïdaires à la paroi musculaire du rectum. Correctement appliquée, la méthode THD réduit au minium la douleur postopératoire, dans la mesure où l’on n’intervient pas en dessous de la ligne dentée, siège de la douleur somatique. La résorption du prolapsus est particulièrement efficace en ce que, même s’il y a asymétrie, l’hémorroïdopexie est pratiquée avec le nombre de plicatures nécessaires à la réduction efficace au point traité. C’est une technique mini-invasive puisqu'elle n’implique pas l’exérèse des tissus du canal ano-rectal. En outre, le faible niveau d’invasivité est aussi le motif pour lequel des complications importantes ne peuvent pas surgir[8]. La technique peut être répétée et ne constitue pas d’obstacles pour l'exécution d'autres interventions éventuelles au niveau du canal ano-rectal : en effet, trois mois après l'intervention, on constate une restitution ad integrum complète, à savoir un retour à une anatomie normale du canal ano-rectal, comme s’il n’avait jamais subi d’intervention[9] [10] [11].
Phytothérapie
Des traitements par les plantes ont été proposés :
- Ail
- Cyprès
- Fragon
- Écorce de marronier d'Inde : il s'agit d'un traitement classique en phytothérapie (les posologies peuvent être triplées en début de crise)
- Myrtille
- Pissenlit
- Sauge : sous forme d'infusions
- Oignon : stimulation de la circulation sanguine et ainsi diminution de la dilatation du système veineux[réf. nécessaire]
Voir aussi
Bibliographie
- Patrick Atienza, Hémorroïdes et maladie hémorroïdaire, Medi-text éd., Paris, 2004, 159 p. (ISBN 2-915400-01-6)
Notes et références
- ↑ a et b cheson AG, Scholefield JH, Management of haemorrhoids, BMJ, 2008;336:380-383
- ↑ Alonso-Coello P, Mills E, Heels-Ansdell D et als. Fiber for the treatment of hemorrhoid complications: a systematic review and meta-analysis, Am J Gastroenterol, 2006;101:181-8
- ↑ Alonso-Coello P, Zhou Q, Martinez-Zapata MJ et als. Meta-analysis of flavonoids for the treatment of haemorrhoids, Br J Surg, 2006;93:909-20
- ↑ Senapati A, Nicholls RJ, A randomised trial to compare the results of injection sclerotherapy with a bulk laxative alone in the treatment of bleeding haemorrhoids, Int J Colorectal Dis, 1988;3:124-6
- ↑ Barron J, Office ligation treatment of hemorrhoids, Dis Colon Rectum ,1963;6:109-13
- ↑ MacRae HM, McLeod RS, Comparison of hemorrhoidal treatment modalities. A meta-analysis, Dis Colon Rectum, 1995;38:687-94
- ↑ P.P. Dal Monte, C. Tagariello,P. Giordano, E. Cudazzo, A. Shafi, M. Sarago, M. Franzini Transanal haemorrhoidal dearterialisation: nonexcisional surgery for the treatment of haemorrhoidal diseaseTech Coloproctol (2007) 11:333-339
- ↑ P. Giordano, J. Overton, F. Madeddu, S. Zaman, G. Gravante Transanal hemorrhoidal dearterialization: a systematic review Dis Colon Rectum 2009; 52: 1665-1671
- ↑ P.A. Lehur, G. Meurette, H. Mounier-Boutoille L'évolution de nos traitements: pourquoi? Comment? L'exemple de la maladie hémorroidaire Colon Rectum (2009) 2:1-3
- ↑ N. Sohn, J. S. Aronoff, F. S. Cohen, M. A. Weinstein Transanal hemorrhoidal dearterialization is an alternative to operative hemorrhoidectomy The American Journal of Surgery, 2001, Vol. 182, issue 5,515-519
- ↑ P. Conaghan, R. Farouk Doppler-Guided hemorrhoid artery ligation reduces the need for coventional hemorrhoid surgery in patients who fail rubber band ligation treatment Dis Colon Rectum 2009; 52: 127-130
- Portail de la médecine
Catégorie : Maladie de l'anus
Wikimedia Foundation. 2010.