- Parapoxvirus
-
 Poxviridés
Poxviridés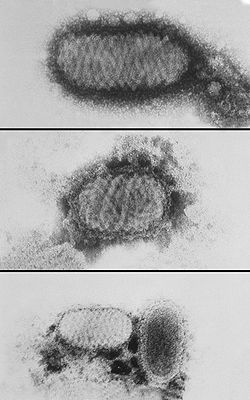
exemple de Parapoxvirus Classification des virus Type Virus Groupe Groupe I Famille Poxviridae Sous-famille Chordopoxvirinae Genre Parapoxvirus 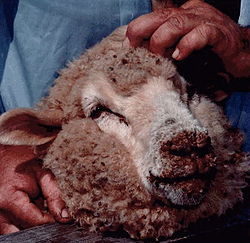
Mouton infecté
(museau et lèvres)Les virus parapox ou Parapoxvirus appartiennent à la famille des poxviridae (du groupe I des virus à ADN à double hélice (dits « bicaténaires »), qui sont toujours ovales et relativement grands ; diamètre de 160 à 190 nanomètres).
Ils sont responsables de maladies qui semblent pouvoir être classées comme maladie émergente et grave pour certaines espèces (écureuil roux décimé en Angleterre en deux décennies par exemple). Ce sont des pathogènes responsables de zoonoses, qui affectent souvent les chèvres et moutons domestiques (en particulier Orf virus, transmissible à l'homme en cas de morsure par un animal infecté).
La «mode» des nouveaux animaux de compagnie a probablement contribué à sa diffusion, de même que la mondialisation des échanges et des transports et l'introduction hors de leur biotope de certaines espèces devenues invasives (écureuil gris au Royaume-Uni).
Ce sont des virus à risque épidémiologique, éventuellement pandémique, qui sont suivis comme pouvant être utilisés par le bioterrorisme contre les animaux domestiques ou contre l'Homme. Doigt infecté avec lésions faisant suite à une morsure de mouton
Doigt infecté avec lésions faisant suite à une morsure de mouton
Sommaire
Description
Leur forme ovale et leur enveloppe (ou manteau) présentent une configuration spiralée caractéristique, qui les distingue d'autres poxviruses.
Ils sont surtout connus comme pathogènes responsables de zoonoses qui affectent divers vertébrés, dont domestiqués (chèvres et moutons, en particulier), parfois transmissibles à l'homme en cas de morsure par un animal infecté, ou suite à contact avec animaux sauvages (cerf par exemple[1],[2]).
Exemples d'espèces de Parapoxvirus
- parapoxvirus ovis (qui donne chez le mouton et la chèvre une maladie nommée ecthyma contagieux, considérée comme une zoonose majeure)
- Pseudocowpox agent du nodule du trayeur et Orf (zoonose assez commune dans le cheptel ovin ou caprin. Il n'y a pas de traitement antiviral spécifique (Le cidofovir a été testé dans d’autres poxviroses). Dans ce cas, des antiseptiques sur la lésion limitent le risque de surinfection, suivis d'une antibiothérapie interne en cas de début de surinfection bactérienne locale, d’adénite, de lymphangite, ou de signes généraux. la cryothérapie [1] ou exérèse chirurgicale sous anesthésie locale ont été testés, avec un succès relatif [3]. L’idoxuridine (à 40 p. 100 dans le diméthylsulfoxide) trois fois par jour pendant 6 jours, appliqué localement, permettrait une guérison plus rapide en 18 à 20 jours [2].
- Pseudocowpox : affecte les bovins
- Virus de la stomatite papuleuse bovine
- Orf virus ; affecte les moutons et les chèvres
- Parapoxvirus du cerf (récemment détecté en Nouvelle-Zélande
- Pseudocowpox virus
- parapoxvirus du Chamois
- virus de la maladie d'Auzduk
- virus de Sealpox
- parapoxvirus de l'écureuil roux qui a décimé les écureuils roux anglais, après l'introduction de l'écureuil gris qui résiste à ce virus. La maladie semble limitée au Royaume-Uni. On ne connaît aucun cas d'écureuil roux qui ait guéri et/ou développé une immunité contre ce virus qui est considéré comme l'une des principales causes de quasi-disparition de l'écureuil roux anglais. Le premier cas confirmé a été détecté dans l'East Anglia dans les années 80, avant que le virus ne diffuse dans le Lancashire (confirmé dans les années 1995 - 1996), puis au Cumbria (en 1998), au Durham (en 1999), et dans le Northumberland (1999). Il n'a été détecté qu'une seule fois en Écosse (où survivaient environ 140 écureuils dans les années 2000), mais il y a est potentiellement localement présent.
Épidémiologie
Elle est encore mal connue.
Les parapoxviruses ne semblent infecter que des vertébrés. Les espèces réservoirs sauvages ne sont pas identifiées, mais le bétail pourrait jouer ce rôle, au moins pour partie.L'homme est infecté par un contact (morsure éventuellement) avec un animal infecté. Les transmissions interhumaines semblent rares. Si des sujets immunodéprimés vivent dans l'entourage d'un malade, ils doivent être protégés (pansements protecteurs.. éloignement). Les matériels contaminés doivent être soigneusement désinfectés. Une transmission interhumaine est également possible.
La plupart des études indiquent une plus haute fréquence des infections humaines au printemps et à l'automne, vraisemblablement en raison de l'abattage saisonnier des animaux porteurs. Localement l'occurrence est plus élevée en hiver, peut-être en raison d'utilisation de l'ajonc (épineux) dans l'alimentation des animaux, ce qui peut induire des blessures favorisant l'infection.
Répartition géographique
Étiologie
La contagion est supposée se faire par contamination à partir du contact avec des lésions animales sur peau lésée. Le virus résiste assez bien à la dessiccation. Les croûtes séchées restent infectieuses et contribuent sans doute à la contagion. Le fait de manger des épineux pourrait être un facteur de risque pour l'animal domestique.
Tableau clinique
Il varie selon le virus et la gravité de l'infection. L’ecthyma contagieux est chez l'agneau ou le chevreau parfois impressionnant : une stomatite vésiculo-croûteuse très sévère peut par exemple envahir la face de l'animal.
- Lésions en macule (érythémateuse et prurigineuse), évoluant en papule « en cible» puis en lésion nodulaire, souvent vésiculeuse, parfois ulcérée à la deuxième ou troisième semaine après l'inoculation.
Chez l’homme, le stade lésionnel d'une infection à virus Orf se traduit généralement par une papule rouge-violacée érosive ou croûteuse, cernée d’une couronne œdémateuse blanc-grisâtre et d’un halo érythémateux ; sur les doigts ou les mains dans plus de 90 p. 100 des cas. - Les lésions sont parfois multiples, avec rarement une adénopathie régionale
- Une fièvre transitoire est possible
- Les lésions anciennes peuvent devenir granulomateuses
- Incubation : 3 à 5 j.
- cicatrisation : elle est effective après 4 à 6 semaines.
Diagnostic expérimental, et différentiel
Le virus est difficilement cultivable, mais est facilement reconnaissable au microscope électronique qui n'est toutefois que rarement utilisé en pratique.
Le diagnostic repose donc sur le tableau clinique, et sur l'historique du cas : Un contact récent avec un mouton ou une chèvre potentiellement infecté (vivant ou mort) est facteur de risque (les éleveurs de moutons, vétérinaires, bouchers et travailleurs des abattoirs sont les plus souvent atteints, mais aussi la population musulmane 1 à 3 semaines après la « fête du Mouton » (deux mois après la fin du Ramadan).Prophylaxie et prévention
Les vaccinations sont possibles pour les ovins et caprins. Mais à cause de leur coût, elles ne sont généralement faites qu'après apparition des symptômes. Faute d'antiviraux adaptés, il faut se concentrer sur la prévention de surinfections bactériennes et la contagion.
L'information et la sensibilisation des personnes à risque, et la mise immédiate en quarantaine des animaux malades vivant limite les risques. Rem : les animaux malades ou morts ne doivent pas être envoyés en abattoir, car ils sont impropres à la consommation.
Il faut toujours manipuler les carcasses de mouton et d'agneau (tête en particulier) avec des gants[3].
Notes et références
- ICTVdB Management (2006). 00.058.1.02. Parapoxvirus. In: ICTVdB - The Universal Virus Database, version 4. Büchen-Osmond, C. (Ed), université Columbia, New York, USA (Voir ICTVdB - The Universal Virus Database, version 4) (consulté 2009 03 29).
- Page du CHU Rouen
- SMITH K. J. et al. Parapoxvirus infections acquired after exposure to wildlife (Armed Forces inst. pathology, dep. dermatopathology) ; Archives of dermatology ; 1991, vol. 127, no1, pp. 79 à 82 ; 11 références ; ISSN:0003-987X
- Source Inist/CNRS
- Page sur l'Orf
Voir aussi
Articles connexes
Liens externes
- Powerpoint pédagogique, par le Pr T. Debord (Service des maladies infectieuses et tropicales
Hôpital militaire Bégin, Saint-Mandé)(fr)
- page sur ce virus, avec description et photo de virions (NIH) (en)
- Liste d'espèce dans ce genre (NIH) (en)
Bibliographie
Wikimedia Foundation. 2010.
