- Médecine fondée sur les faits
-
La médecine fondée sur les faits se définit comme « l'utilisation consciencieuse, explicite et judicieuse des meilleures données disponibles pour la prise de décisions concernant les soins à prodiguer à chaque patient, [...] une pratique d'intégration de chaque expertise clinique aux meilleures données cliniques externes issues de recherches systématiques »[1],[2],[3]. On utilise plus couramment le terme anglais Evidence-Based Medicine (EBM), et parfois les termes médecine fondée sur des preuves ou médecine factuelle. Ces preuves proviennent d'études cliniques systématiques, telles que des essais contrôlés randomisés en double aveugle, des méta-analyses, éventuellement des études transversales ou de suivi bien construites.
D'abord développée comme un ensemble de techniques pédagogiques de lecture et d'évaluation de la qualité scientifique de la littérature médicale aujourd'hui pléthorique, «l'EBM est maintenant utilisée par des gestionnaires, des cliniciens, et ce, pour des objectifs aussi divers que le renouvellement de la pédagogie médicale, l'aide au jugement clinique ou encore comme justification de programmes de rationalisation des ressources financières et matérielles dans l'organisation des soins»[4].
Sommaire
Un problème de traduction
Le terme « Evidence-Based Medicine » a été inventé dans les années 1980 au Canada par Gordon Guyatt[3], à la Faculté de médecine McMaster, pour désigner cette pratique que les cliniciens avaient développée depuis plus d'une dizaine d'années.
Evidence peut se traduire par données probantes (au pluriel). « Evidence » peut également se traduire par preuves (au pluriel), ce qui est probant, c'est-à-dire ce qui fonde l'expertise du clinicien (Voir Paradigme, infra) en conjonction avec la recherche clinique dite « externe », et non pas, comme on le croit fréquemment, les seules données probantes issues des recherches cliniques extérieures à l'expérience et au jugement spécifiques du médecin[5] : « Sans l'expertise clinique, la pratique risque de tomber sous la tyrannie de la preuve, puisque même les plus excellentes preuves externes peuvent être inapplicables ou inappropriées au patient [spécifique dont nous avons la charge] »[6]. En d'autres termes, pour que les données soient probantes, elles doivent être évaluées tant de l'intérieur que de l'extérieur de la dyade patient-médecin. « Evidence » renvoie à ces deux impératifs[7].
Le problème réside dans le fait que la médecine englobe bien plus que la science, et la médecine EBM n'y fait pas exception ; notamment, elle se fonde implicitement sur les quatre piliers de l'éthique médicale, comme le souligne Joseph Watine, une sommité française dans les domaines des guides de pratique clinique et de l'EBM[3]. Selon Watine, il est devenu impératif de normaliser la terminologie, en français comme dans les autres langues.
Les débats qui se poursuivent dans la communauté anglophone sur ce qu'est et ce que devrait être l'EBM, ce qu'on dit qu'elle est et ce qu'elle est réellement, donnent à penser que le terme pose lui-même problème. Voir Les objections à l'EBM, infra.
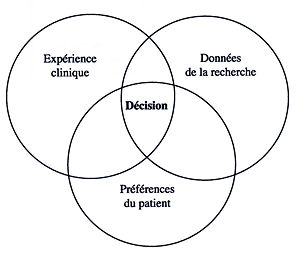
Le paradigme EBM
Selon ses fondateurs, David Sackett, William Rosenberg, Muir Gray, Brian Haynes et Scott Richardson, la médecine fondée sur les faits conjugue[5] :
- L'expertise du clinicien. « Par expertise clinique individuelle, nous entendons la compétence et le jugement que chaque clinicien acquiert par l'expérience et la pratique cliniques. L'expertise se manifeste de plusieurs manières, mais surtout par des diagnostics efficaces et efficients ainsi que par un discernement approfondi et de la compassion dans son attitude face au »[8]
et
- Les meilleures données cliniques externes. « Par meilleures données cliniques externes, nous entendons les recherches pertinentes sur un plan clinique, souvent issues de la recherche médicale fondamentale, mais surtout des recherches cliniques sur les tests diagnostiques centrés sur le patient (y compris les examens cliniques) les plus exacts et précis, sur la puissance des marqueurs pronostiques, et enfin sur l'efficacité et l'innocuité des schémas thérapeutiques, de réadaptation et de prévention. »[10]
Le processus EBM
Le processus de l'EBM passe par les étapes suivantes :
- la formulation d'une question clinique claire et précise à partir d'un problème clinique posé
- la recherche dans la littérature d'articles cliniques pertinents et appropriés sur le problème
- l'évaluation critique de la validité et de l'utilité des résultats trouvés (« niveau de preuve »)
- la mise en application des résultats de l'évaluation dans la pratique clinique pour une prise en charge personnalisée de chaque patient.
Connection EBM - EPP :
- Évaluation de la Pratique Professionnelle : Évaluer les conséquences afin d'améliorer son expérience clinique.
Niveau de preuve en médecine factuelle
Les données de la recherche apportent des preuves scientifiques (donc datées) en considérant les résultats statistiques des essais cliniques. L'outil de production de cette connaissance qui a la faveur des chercheurs est l'essai clinique randomisé (ECR).
Gradation des recommandations
Gradation des recommandations Échelle Définition A Données disponibles justifiant une recommandation de niveau élevé B Données disponibles justifiant une recommandation de niveau intermédiaire C Données disponibles insuffisantes pour justifier une recommandation Niveau de preuve : type de données utilisées dans les recommandations
- a = Données publiées dans un journal scientifique avec comité de lecture
- b = Données présentées dans un congrès scientifique avec comité de sélection, et disponible sous forme de résumé.
Niveau de preuve selon le type de données Échelle Définition I a, b Au moins 1 essai clinique randomisé - méta-analyses d'essais randomisés II a, b Essais cliniques non randomisés - Cohortes ou études cas-contrôle - Méta-analyse de cohortes ou d'études cas-contrôle III Analyse d'experts sur la base d'autres données disponibles Niveaux de preuve fournis par la littérature (études thérapeutiques)
Niveaux de preuve scientifique et grades des recommandations (Haute Autorité de santé) Niveau de preuve scientifique fourni par la littérature Grade des recommandations Niveau 1 (NP1) Essais comparatifs randomisés de forte puissance (effectifs suffisants) - Méta-analyse d'essais comparatifs randomisés - Analyse de décision basée sur des études bien menées Preuve scientifique établie A (Prouvé) Niveau 2 (NP2) Essais comparatifs randomisés de faible puissance (effectifs insuffisants) - Études comparatives non randomisées bien menées - Études de cohortes Présomption scientifique B (Probable) Niveau 3 (NP3) Études de cas-témoins Faible niveau de preuve C (Accepté) Niveau 4 (NP4) Études comparatives comportant des biais importants - Études rétrospectives - Séries de cas Faible niveau de preuve C (Accepté) En l'absence d'études les recommandations sont fondées sur un accord professionnel Les objections à l'EBM
Pour être bien comprise, l'EBM doit être vue comme une des transformations de la médecine occidentale. Le projet initial a été repris par des influences plus profondes pour l'inscrire dans une perspective pratique plus vaste. Le débat sur sa pertinence est polémique.
La pratique de l'EBM a soulevé dans la communauté scientifique un certain nombre d'objections :
- Au nom de ce que la médecine est un art autant qu'une science, les principes de l'EBM présentée comme paradigme dominant, sont énergiquement combattus[11].
- L'approche factuelle de la maladie et de la thérapeutique s'appuie sur des modèles statistiques où la maladie n'est plus envisagée du point de vue de l'individu (du sujet), mais du point de vue de la population (du groupe) [12].
- Il existe une absence d'études et de données scientifiques pour un certain nombre d'actes cliniques qui ne seront jamais évalués en utilisant l'approche EBM ou des études non représentatives de malades auxquelles elles prétendent s'appliquer. Il existe des zones grises dans la pratique clinique[13].
- Il existe des problèmes à résoudre en médecine de "premier contact" (notamment en médecine générale) le plus souvent liés à plusieurs pathologies, où se mêlent des dimensions sociales, culturelles, familiales, sanitaires. Le généraliste doit également interpréter un mode individualisé de présentation de la maladie plutôt que de reconnaître un tableau clinique classique. «C'est le plus souvent dans l'urgence que le médecin doit décider. C'est toujours avec des individus qu'il a à faire»[14].
- La médecine fondée sur le niveau de preuve ne rend pas compte de l'innovation, de la découverte, « c'est une méthode sans génie ».[réf. souhaitée]
EBM et Éthique médicale
- Une médecine fondée sur les « données probantes » fait la promotion d'une catégorie de données au détriment des « données contextuelles ». Les données contextuelles sont propres au cas : elles englobent les aspects socioculturels, émotifs, psychosociaux, institutionnels, socio-économiques et ne sont pas propres au patient seulement. Le médecin, les institutions de soins portent des valeurs qui influencent la décision médicale au même titre que les données scientifiques. Les essais cliniques randomisés (ECR), l'outil méthodologique principal de l'EBM, sont insensibles aux données contextuelles se rapportant à l'individualité des patients.
- La diffusion des données probantes à des fins cliniques a un outil privilégié : la recommandation (de pratique clinique : RPC, ou de bonne pratique : RBP). La dissémination de l'information scientifique doit toujours être accompagnée par des réserves dues au statut provisoire de toute connaissance produite par la science.
- L'EBM pourrait perturber le jugement clinique, dans la mesure où la recherche de données probantes remplace la capacité de jugement du médecin et produit comme résultat des protocoles d'action clinique qui enlèvent potentiellement toute initiative aux médecins et au personnel soignant.
- Le praticien a une charge considérable dans la médecine fondée sur le niveau de preuve. C'est à lui d'intégrer les preuves à son expertise et de prendre en compte les choix du patient. Les recommandations peuvent être perçues comme des limites à l'autonomie et la liberté des praticiens qui peuvent être désorientés. Les preuves utiles et adaptées manquent souvent[15]. Plus encore, la décision la plus fondée peut s'avérer ne pas être éthiquement acceptable ou contraire à l'intérêt du patient[16].
Notes et références
- Sackett DL & al., « Evidence based medicine: what it is and what it isn't », dans BMJ, vol. 312, no 7023, janvier 1996, p. 71–2 [texte intégral, lien PMID] « the conscientious, explicit, and judicious use of current best evidence in making decisions about the care of individual patients. The practice of EBM means integrating individual clinical expertise with the best available external clinical evidence from systematic research »
- (en) Davidoff F, Haynes RB, Sackett DL, Smith R. Evidence-based medicine. British Medical Journal 1995;310:1085-6.
- Watine J, « Translations of the "Evidence-Based Medicine" concept in different languages: is it time for international standardisation? », dans Clin. Chem. Lab. Med., vol. 48, no 9, septembre 2010, p. 1227–8 [lien PMID, lien DOI]
- Guy Jobin - Inserm (2002)
- Sackett DL & al., « Evidence based medicine: what it is and what it isn't », dans BMJ, vol. 312, no 7023, janvier 1996, p. 71–2 [texte intégral, lien PMID]
- « Without clinical expertise, practice risks becoming tyrannised by evidence, for even excellent external evidence may be inapplicable to or inappropriate for an individual patient. »
- Noter qu'« evidence-based medicine » ne peut pas se traduire par "Médecine basée sur les preuves" (en français cet anglicisme est rejeté par l'Académie Fonder et baser, langue-fr.net). Certains cliniciens préfèrerent le terme « médecine fondée sur le niveau de preuve ».
- By individual clinical expertise we mean the proficiency and judgment that individual clinicians acquire through clinical experience and clinical practice. Increased expertise is reflected in many ways, but especially in more effective and efficient diagnosis and in the more thoughtful identification and compassionate use of individual patients' [patient]
- « individual patients' predicaments, rights, and preferences »
- « By best available external clinical evidence we mean clinically relevant research, often from the basic sciences of medicine, but especially from patient centred clinical research into the accuracy and precision of diagnostic tests (including the clinical examination), the power of prognostic markers, and the efficacy and safety of therapeutic, rehabilitative, and preventive regimens. External clinical evidence both invalidates previously accepted diagnostic tests and treatments and replaces them with new ones that are more powerful, more accurate, more efficacious, and safer. »
- P. Even, B. Guiraud-Chaumeil,Confrontation avec le système de santé américain. In Les hôpitaux universitaires de l'an 2000. Paris : Prévat ed., 1996 : 239
- Dominique Lecourt: Dictionnaire de la pensée médicale, sous la direction de D. Lecourt (2004 réed. PUF/Quadrige, Paris, 2004) ISBN 2-13-053960-2.
- (en) Naylor CD. Grey zones of clinical practice: some limits to evidence-based medicine. Lancet. 1995;345:840-2.
- Canguilhem G., Thérapeutique, expérimentation, responsabilité,2002,p.389
- (en) Culpepper L., Gilbert T., Evidence and ethics, 1999, p. 830
- Savard G., Enjeux et limites de la médecine factuelle (Evidence-based medicine), 2003, Faculté de médecine de Necker, Université Paris V.
Bibliographie
- Sharon E. Straus, W. Scott Richardson, Paul Glasziou, R. Brian Haynes, Médecine fondée sur les faits. Evidence-based medicine, Elsevier, Collection Médecine en poche, en français, ISBN : 978-2-84299-773-1, 304 pages, (1 ère édition) 2007 (février) (livre + CD-ROM)
- Suite d'articles dans la revue Médecine par S. Taïeb, P. Vennin, P. Carpentier :
- EBM et choix du patient : (1) Décider sur « quelle evidence » ?
- EBM et choix du patient : (2) EBM et pratiques médicales
- EBM et choix du patient : (3) Avec quelle information ?
- EBM et choix du patient : (4) Pour quelle décision ?
- EBM et choix du patient : (5) Evidence-based medicine : la valeur de l'incertitude
- (en) GIDEON (Global Infectious Diseases and EpidemiOlogy Network) Emerging Infectious Diseases, Center for Disease Control, 2003
Voir aussi
Articles connexes
- Essai clinique
- Étude randomisée en double aveugle
- Placebo (pharmacologie)
- Effet placebo
- Évaluation des pratiques professionnelles : l'EPP en 2007.
Liens externes
- Liens EBM sur www.chu-rouen.fr
- Le site officiel de l'EBM sur www.ebm-journal.presse.fr
- Introduction à l' 'Evidence-Based Medicine' sur le site de l'Université de Liège
- EBM, Dr Oussama Zékri, Laboratoire de Pharmacologie Expérimentale et Clinique, 1998
- EsPeR Estimation Personnalisée des Risques : Outil à destination des médecins généralistes (développé par l'INSERM)
- Varapp.org sur www.varapp.org premier extranet EBM de France (agréé HAS pour EPP)
- [PDF] (fr)Fiche pédagogique Exemple de la découverte fortuite d'un anévrysme aortique abdominal asymptomatique chez un homme de 66 ans. Laboratoire d'Enseignement et de Recherche sur le Traitement de l'Information Médicale. Faculté de médecine de Marseille.
- [PDF] (fr)Guy Jobin, EBM - quelle place pour l'éthique ?, Inserm, 2002
Wikimedia Foundation. 2010.